Болит низ живота при гематоме
- Форум
- Архив
- Беременность
Открыть тему в окнах
Девчонки, такая проблема. У меня 8 недель. Стал болеть живот, на учет еще не встала, поэтому решила сходить на узи за деньги, что б узнать причину боли. Узистка сказала, что тонус и старая ретрохориальная гематома. Показала, как она давит на малышика. Сказала идти к врачу в консультацию. Я работаю, поэтому оттягиваю этот визит, т.к. думаю попахивает больничкой. Спасаюсь ношпой, папаверином. У кого нибудь так было? Не хочу ложиться.
Это опасно. хотите сохранить беременность надо к врачу и таки да, скорее всего в больницу.
вашей гематоме надо выйти, а то она начнет плодное яйцо отслаивать… увы, но вам в больничку надоб. не затягивайте!
У меня тоже гематома, от больницы отказалась, стараюсь по-максимуму лежать дома (ничего по дому фактически не делаю),но на работу ходить приходится Так вот, я заметила, что когда я хожу (тихонечко и без фанатизма), то есть мазня коричневая, т.е. гематома выходит, а когда лежу, то всё чисто. Спросила у врача, на что она мне сказала: главное не бегать и не прыгать. Вот и не знаю что думать.
Если у вас выделения идут, то надо лежать. И уж точно не ходить на работу.
Выделений у меня вообще никаких нет. Наверно это плохо… Пойду к врачу(
А как же теория, что если есть выделения, то динамика положительная? (повторюсь, что никаких физических нагрузок нет)
Что это за теория? Первый раз о ней слышу. Выделения во время беременности это плохо, это угроза прерывания.
Я с большой гематомой уже 4 недели сижу на больничном, и говорят до 12-16 недель нужно будет сидеть. Ребенка очень хочу, поэтому все время лежу, муж готовит, а убирается старший ребенок.
В самом деле что за теория такая? Тоже прошла через гематому – обнаружили по УЗИ на 5 неделе, мес. в больнице лежала, но выделений никаких не было, абсолютно!!! У нас в городе мне сказали – лежите дома, в больнице мест нет, будете кровить – почистим. Я поехала в респ. перинатальный центр, где меня сразу госпитализировали. При чем у меня были лишь боли незначительные в пояснице, и пару раз тонус ощущала сильный. К 10 неделе у меня гематома рассосалась. Со мной лежала девочка – вот ее кровило сильно недели 2. Мониторили по УЗИ постоянно, все ли в порядке. Тоже долго лежала в больнице – у нее рассосалась гематома на 8 неделе.
Так что – кровить не значить хорошо – во время беременности никаких кровяных выделений быть не должно.Она может рассосаться и без выделений, как синяк. Главное покой
Была гематома хориона с первым ребенком. Выделений не было. Немного попила ношпу и бросила. На повторных УЗИ видели гематому. Размеры вроде неизменные. Так и было всю беременность. Когда родилась плацента ее осмотрели – идеальная. Ребенок 3700г родился.
((( Желаю Вам, что б все побыстрее прошло и вы поправились!
Ну вот сходила сегодня к врачу и на др.узи. Молчала про имеющиеся результаты-и они сказали, что небольшая угроза есть попить дюфастон, а отслойки нет и слово гематома вообще не звучало. Зато мелкого посмотрела-такой шутсрик,крутится, вертится там))) Не очень понимаю почему разные результаты, но как то успокоилась! Спасибо за поддержку!
не знаю я делала УЗИ в одном месте – может они ошибались… Но пугали…
это если не было гематомы
Источник
Каждая женщина, пребывающая в «интересном положении», чувствует радость от предстоящего материнства. Однако это состояние может быть омрачено рядом проблем. При появлении любых тревожных признаков нужно обезопасить себя и будущего малыша и обратиться к врачу.
При беременности матка становится очень уязвимой. Она естественным образом видоизменяется: увеличивается в размере, утолщаются ее стенки. Последние метаморфозы повышают риск развития кровоизлияний, которые в медицине называют гематомами.
Гематома в матке – частая патология, которая в основном возникает на ранних сроках, потому что именно в первом триместре высока вероятность отслойки плодного яйца.
Виды гематомы
В первую очередь, услышав такой диагноз, возникает ассоциация с травмой. Но патология в матке довольно редко возникает по этой причине. Провоцирует гематому отслойка плодного яйца, в результате чего и возникает скопление крови.
Существует несколько видов данного состояния:
- Ретрохориальная гематома, или субхориальная, при беременности. Такой диагноз ставят на ранних сроках, потому что хорион (зародившаяся часть плаценты) является временным органом, функционирующим только в первые 13 недель беременности. После этого хорион развивается в полноценную плаценту. Однако этот период сопряжен с вероятностью отслойки плодного яйца, потому что качественная связь с маткой пока еще не обеспечена. Причинами ретрохориальной гематомы могут стать факторы, которые провоцируют отделение хориона и образование кровяного сгустка между плодным яйцом и стенкой органа;
- Ретроплацентарная. Такой диагноз ставят на более поздних сроках, когда плацента уже полностью сформирована (позже 15 недель);
- Ретроамниотическая гематома, возникшая при беременности – что это такое? Диагноз подразумевает скопление крови между амниотической оболочкой и стенкой матки. Данный вид патологии менее опасен, нежели предыдущие, однако непрекращающееся кровотечение несет угрозу для женщины. Кроме того, продолжающееся, оно чревато гипоксией плода;
- Субамниотическая – также довольно опасный для ребенка вариант. С течением времени сгусток рассасывается и покидает тело женщины;
- Внутриматочная – возникает при угрозе жизни, когда происходит разрыв матки (частичный или полный) и мышечные ткани пропитываются кровью.
Ретроплацентарная гематома, возникшая при беременности
Если после перерождения хориона в плаценту возникает кровоизлияние, ставят такой диагноз, как ретроплацентарная гематома. Появление кровотечения является угрозой прерывания беременности.
Симптомы ретроплацентарной гематомы: тянущая боль внизу живота, кровянистые выделения, повышенный тонус матки; усиление двигательной активности плода, негативные изменения его сердечного ритма (сперва появляется тахикардия, затем брадикардия), которое свидетельствуют о нарушении нормального развития.
Причины появления ретрохориальной гематомы при беременности
Спровоцировать кровоизлияние может достаточно большое количество факторов, но среди таковых можно выделить несколько основных:
- инфекционные процессы;
- нарушение свертываемости крови;
- стрессы;
- физическое перенапряжение;
- вредные привычки – алкоголизм, курение, наркомания;
- травмы живота;
- ранний и поздний токсикоз;
- пороки развития плода;
- перегрев, переохлаждение и другие физические факторы.
Перечисленные причины могут вызвать любой из вышеперечисленных видов кровоизлияния.
Симптомы
Патологию можно заподозрить по следующим признакам:
- боль внизу живота тянущего характера, может напоминать предменструальную, отдавать в поясницу;
- коричневатые влагалищные выделения – появляются не всегда;
- быстрая утомляемость и постоянная слабость;
- иногда из половых путей может выйти зародыш (выкидыш).
Сразу нужно отметить, что эти симптомы неспецифические, могут отличаться интенсивностью и отсутствовать вовсе. К примеру, патологию нередко обнаруживают случайно, так как она присутствует без боли и выделений. Женщину может ничего не беспокоить, кроме незначительного дискомфорта. Подобное состояние осложняет своевременную диагностику и, соответственно, лечение.
Если патология имела небольшой размер, то с течением времени она может самостоятельно рассосаться, не оставив после себя неприятных последствий. При сильном отслоении хориона может произойти самопроизвольное прерывание беременности, которое сопровождается кровотечением. Неприятные последствия патологии на более поздних сроках – фетоплацентарная недостаточность, гипоксия плода, внутриутробная задержка его развития и пр.
Последствия для ребенка и матери ретрохориальной гематомы при беременности
Осложнения могут пройти без негативных последствий, или же с таковыми. Самое опасное состояние – сгусток занимает не меньше 40% общей площади оболочки эмбриона, его объем превышает 20 мл.
- В такой ситуации высока вероятность торможения роста и полноценного развития плода, может произойти самопроизвольный выкидыш.
- Торможение в росте копчиково-теменного размера более чем на 10 суток свидетельствует об увеличении неблагоприятного исхода беременности.
- Самые опасные последствия – матка Кувелера – патология, при которой эндометрий пропитывается кровью и начинается некроз. Данное состояние является прямым показанием к резекции (удалению) матки.
- При гематоме высока вероятность обильного кровотечения, последствия которых довольно разнообразны и их сложно предугадать. В некоторых случаях таковые могут привести к летальному исходу женщины.
Диагностика
Определить наличие патологии по одним лишь жалобам и симптомам невозможно. Необходимо ее визуализировать посредством УЗИ. Процедура позволит дифференцировать вид гематомы, установить место ее локализации, состояние и жизнеспособность зародыша/плода. Стоит отметить, что часто на первом плановом УЗИ обнаруживают развивающуюся патологию, когда кровяной сгусток замещается соединительной тканью. При наличии большой гематомы, которая сопровождалась обильной кровопотерей анализ крови может показать анемию.
Лечение медикаментами ретрохориальной гематомы при беременности
Терапия зависит от масштаба гематомы и срока вынашивания. Сгустки маленького размера рассасываются самостоятельно, без вспомогательной терапии.
В противном случае назначается следующее лечение:
- Соблюдение постельного режима;
- Полноценное питание. Из меню исключают продукты, способствующие расстройству кишечника и газообразованию: хлебобулочные изделия, жирное, жареное, специи, соль;
- Спазмолитики, например, Папаверин, Но-шпа;
- Кровоостанавливающие – Дицинон, Этамзилат, Викасол;
- Препараты магния (пр. Магневит, Магне В6), чтобы расслабить мускулатуру матки;
- Антигипоксические средства – Курантил, Актовегин;
- Успокоительные – Ново-Пассит, экстракт валерианы.
Патология часто возникает на фоне нарушений свертываемости крови. В таком случае проводится специфическое лечение ретрохориальной, курс которого определяется после диагностики.
Если ретроамниотический или другой вид связан с гестозом, проводится антигипертензивная терапия Нитратами, Дибазолом, Верапамилом или Эуфиллином. При выраженном отечном синдроме назначают мочегонные средства, к примеру, Гипохлортиазид, Фуросемид.
Внутриматочная патология является очень опасным состоянием. Повреждение мышечной ткани сопровождается пропитыванием кровью и расслаиванием волокон. Такое происходит при разрыве матки, когда плод попадает в брюшную полость. Данное состояние является экстренным и лечится хирургическим путем.
Как выходит небольшая ретрохориальная гематома при беременности
Как правило, лечение проводится в стационаре. Но если нет угрозы для вынашивания, размер сгустка маленький, женщина может находиться дома.
- Для улучшения оттока крови рекомендуется чаще лежать с приподнятым тазом, подложив под него подушку.
- Также нужно периодически сдавать анализ на свертываемость крови.
Четких границ, сколько выходит сгусток, нет. Это зависит от места ее локализации, размера, особенностей организма. Об этом процессе будут свидетельствовать коричневатые влагалищные выделения. Если они меняются на красные, необходимо срочно обращаться в больницу, так как это явление свидетельствует о начале маточного кровотечения.
Здоровья вам и вашему малышу!
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
Во время беременности женщину подстерегают различные неприятности, в том числе и болезненные ощущения. Среди них особо выделяются ноющие боли внизу живота. Среди причин таких недомоганий могут быть как и самые естественные физиологические изменения в организме, так и патологические проблемы, с которыми следует немедленно обратиться к врачу.
Физиологические изменения на ранних сроках, вызывающие боль внизу живота
Физиологические изменения на ранних сроках беременности происходят из-за перестройки организма будущей матери. Зарождается новая жизнь, и это несёт за собой различные перемены и трансформации, которые не могут пройти незаметно и бессимптомно. Итак, причинами нормальных и обычно сопутствующих началу беременности болей могут являться:
- имплантация плодного яйца — если яйцеклетка была успешно оплодотворена, то примерно на 6–12-й день после овуляции эмбрион закрепляется в эндометрии матки, где и будет дальше расти; при прикреплении повреждаются мелкие кровеносные сосуды матки — это может вызвать неприятные ноющие ощущения и незначительные кровянистые выделения, которые легко спутать с началом месячных;
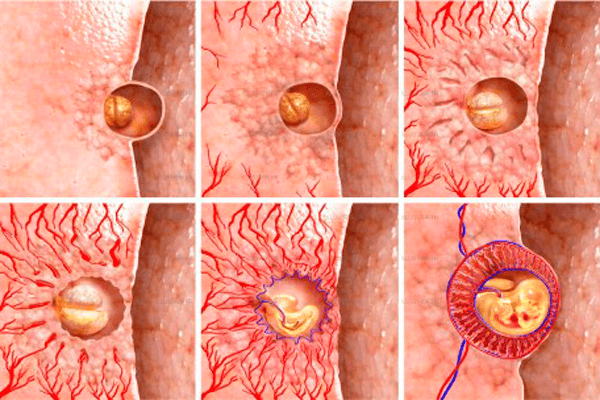 В процессе прикрепления эмбриона в матке женщина ощущает тянущие боли внизу живота
В процессе прикрепления эмбриона в матке женщина ощущает тянущие боли внизу живота - усиление кровообращения — прикрепившийся эмбрион тоже требует питания и кислорода, для обеспечения этого в матке усиливается кровоток, что, в свою очередь, вызывает тянущее чувство в нижней части живота;
- изменения в матке — матка начинает расти, окружающие её связки и ткани размягчаются и растягиваются, чтобы дать ей простор для увеличения, все эти метаморфозы приводят к различным, в том числе и болезненным ощущениям.
Физиологические причины дискомфорта в животе на поздних сроках
Болезненные ощущения внизу живота на поздних сроках беременности заставляют женщину нервничать. На самом деле причин тревожиться нет, обычно боли возникают из-за физиологических изменений, таких как:
- двигательная активность ребёнка — малыш в животе хаотично двигает руками и ногами, и чем больше срок, тем меньше ему места, поэтому от его движений страдают внутренние органы матери;
- рост матки — чтобы вместить плод, матка значительно увеличивается в размерах и сдвигает соседние органы;
- размягчение связок — для подготовки тазового пояса к родам в организме увеличивается выработка гормона релаксина, он размягчает связки, чтобы расстояние между тазовыми костями увеличилось, и ребёнок мог пройти по родовым путям. Этот процесс также сопровождается болевыми ощущениями;
- тренировочные схватки — периодические сокращения матки подготавливают тело женщины к родам, мобилизуют организм и облегчают сам родовой процесс.
Патологические причины тянущей боли
Кроме физиологических изменений, существуют и патологические причины болей в нижней части живота. Их делят на акушерские, то есть связанные с беременным состоянием женщины, и прочие.
Как распознать акушерские боли
Акушерские боли, так же как и физиологические, связаны с изменениями в организме будущей матери вследствие беременности. Но они, в отличие от естественного дискомфорта, несут в себе опасность, так как вызваны неправильным течением этого процесса. Следует помнить, что требуется консультация врача, если:
- боль постоянная, не уменьшается при перемене положения тела;
- боль резкая и схваткообразная;
- имеются выделения из влагалища, отличные от нормальных (то есть не прозрачные или белые);
- боль усиливается;
- кроме низа живота, боль захватывает поясницу.
Внематочная беременность
Внематочной беременностью называют патологию, когда плод крепится не в матке, как положено, а вне её — в стенках маточных труб, яичниках, брюшине. Прикрепление происходит, но выносить такую беременность физиологически невозможно.
В 98% случаев внематочных беременностей эмбрион имплантируется в фаллопиеву трубу, что заканчивается либо самопроизвольным абортом (так как условия в трубах не позволяют плоду развиваться), либо разрывом трубы в результате роста плода. Оставшиеся 2% приходятся на редкие случаи имплантации эмбриона внутри овулированного фолликула или на яичнике, в шеечном канале или области перешейка, в полости живота. Такие аномалии имеют негативные последствия и несут опасность для здоровья женщины.
Поэтому данную патологию следует выявить и устранить как можно раньше.
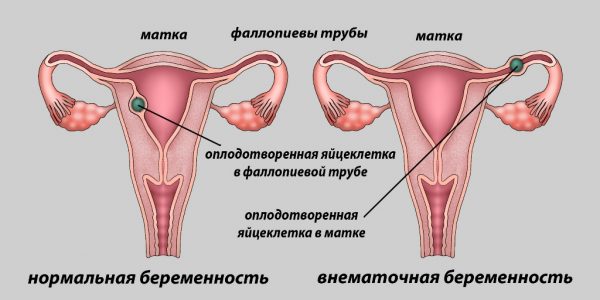 При внематочной беременности плод крепится вне полости матки, в 98% случаев это фаллопиева труба
При внематочной беременности плод крепится вне полости матки, в 98% случаев это фаллопиева труба
Симптомы этого состояния схожи с проявлениями обычной беременности, поэтому по косвенным признакам определить аномалию очень сложно. Но стоит обратиться к врачу, если проявления выражены чрезмерно, то есть:
- имплантационное кровотечение слишком длительное и/или обильное — в норме это небольшие светло-коричневые или розовые выделения без сгустков и слизи;
- болевые ощущения внизу живота усиливаются;
- общая слабость приводит к головокружениям и обморокам;
- ранний токсикоз преследует женщину каждый день.
Одним из признаков внематочной беременности является низкий уровень ХГЧ — хорионического гонадотропина человека. Из-за неправильной локализации плода рост ХГЧ начинается позже и происходит медленнее, чем в случае маточного его расположения.
Чтобы провести диагностику, нужно сравнить результаты нескольких анализов крови на ХГЧ — при правильной беременности его уровень на начальных сроках будет удваиваться раз в два дня.
Также важен такой показатель, как уровень гормона прогестерона. При физиологически неправильной беременности его значение существенно ниже, чем при правильно развивающемся плоде.
Если появились подозрения, то необходимо сделать трансвагинальное ультразвуковое исследование — уже с 5–6 недель беременности оно показывает местонахождение и состояние плода. Опасность УЗИ на ранних сроках по-прежнему не доказана, поэтому не стоит бояться делать его, если есть хоть какие-то сомнения в правильном течении процесса.
Если же все признаки внематочной беременности (уровень ХГЧ, прогестерона, прочие симптомы) присутствуют, но УЗИ не даёт однозначного ответа, то на помощь приходит лапароскопия — специальными инструментами выполняются проколы в животе пациентки, через которые вводят трубку с камерой и светом, и врачи получают изображение того, что находится внутри тела женщины, на экран. При необходимости тут же выполняются лечебные процедуры.
Имеется два способа решения проблемы:
- Использование препарата Метотрексат, который воздействует на клетки жёлтого тела, провоцируя гибель эмбриона. Это возможно, если срок беременности невелик, а диаметр плодного яйца не превышает 3,5 см. Данный вариант решения проблемы имеет ряд ограничений.
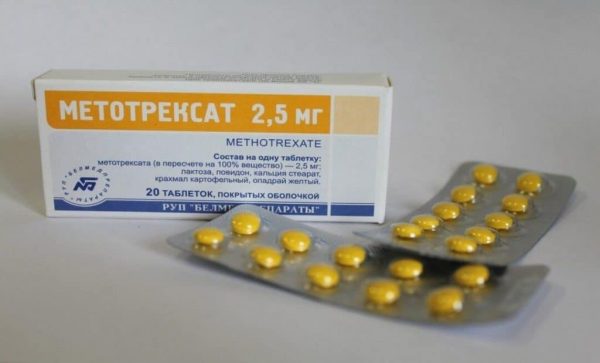 Метотрексат является абортивным средством, часто используется для прекращения беременности на ранних стадиях
Метотрексат является абортивным средством, часто используется для прекращения беременности на ранних стадиях - Проведение хирургической операции, при которой плодное яйцо извлекают из тела женщины. Сохранение или удаление маточной трубы зависит от многих факторов, таких как размер эмбриона, его локализация, состояние трубы. На малом сроке беременности и при хорошем состоянии возможно даже полное сохранение органа.
Обычно врачи разрешают повторную беременность спустя около полугода после завершения внематочной. Даже если в результате операции была удалена одна труба, шансы на зачатие остаются.
Угроза прерывания беременности
Тянущие боли в нижней части живота могут быть признаком самопроизвольного аборта. Симптомами угрозы прерывания беременности на ранних сроках являются:
- мажущие выделения — чем более кровавыми они являются, тем ситуация опаснее;
- схваткообразные боли внизу живота;
- боли в районе копчика.
При появлении подобных признаков следует срочно обратиться к врачу — начавшийся выкидыш можно остановить при своевременно оказанной врачебной помощи. Гинеколог осмотрит женщину, при необходимости направит на УЗИ и анализы крови. В зависимости от результатов обследования будет назначено лечение — от постельного режима до госпитализации и операции.
Замершая беременность
Замершая беременность — один из наиболее распространённых женских страхов. Ведь до начала шевелений малыша невозможно определить, всё ли с ним в порядке. Но не стоит зря беспокоиться, если будущая мать себя хорошо чувствует — у этой патологии есть ряд определённых симптомов:
- появление выделений, вначале розоватых, затем, спустя примерно 2 недели, кровянистых. Таким образом после гибели эмбриона выходит плодное яйцо;
- ослабление или резкое прекращение тошноты. Это может говорить о том, что с плодом не всё в порядке;
- ухудшение самочувствия женщины — слабость, боли в матке, повышение температуры. Такие признаки развиваются спустя 3–4 недели после гибели эмбриона, если плодное яйцо не вышло из организма матери;
- падение или отклонение от нормы уровня ХГЧ.
 Резкие боли внизу живота, которые отдают в поясницу, могут быть признаком гибели плода
Резкие боли внизу живота, которые отдают в поясницу, могут быть признаком гибели плода
Диагностика замершей беременности проводится тремя способами:
- мануальный осмотр гинеколога. Исследование позволяет установить соответствие размеров матки сроку беременности;
- ультразвуковое исследование. Метод помогает определить наличие эмбриона, его состояние, сердцебиение; стоит помнить, что до 6 недель УЗИ не даёт 100% точности;
- сравнение результатов анализов крови на ХГЧ. Исследование позволяет диагностировать патологическую беременность.
Сочетая эти методы, можно получить наиболее точные результаты.
Отслойка плаценты
Ранняя отслойка плаценты от стенок матки опасна для жизни и матери, и ребёнка. Орган начинает отделяться, между ним и стенкой матки накапливается кровь из-за разрывов сосудов, и образуется гематома. Различают 3 степени отслойки:
- лёгкая — проходит незамеченной, бессимптомно, гематома небольшая;
- средняя — гематома довольно обширна, матка напряжена, у плода наблюдается нарушение сердечной деятельности;
- тяжёлая — отличается резким ухудшением самочувствия, возникают сильные боли, возможна гибель плода.
У преждевременной отслойки плаценты есть три основных симптома:
- кровотечение. Оно может быть как наружным (выделения из половых путей), так и внутренним (наблюдается только на УЗИ);
- боль и напряжение в области матки. Неприятные ощущения могут быть также отдавать в бедро, поясницу или промежность;
- нарушение сердцебиения плода. При отслойке более 1/4 плаценты начинается гипоксия, при отторжении более 1/2 — гибель плода.
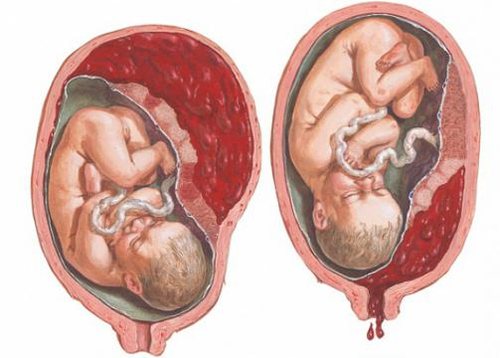 Кровотечение при преждевременной отслойке плаценты может быть как внутренним, так и внешним (кровь выделяется из половых путей)
Кровотечение при преждевременной отслойке плаценты может быть как внутренним, так и внешним (кровь выделяется из половых путей)
При появлении одного из этих симптомов, а также при прекращении или уменьшении шевелений ребёнка, необходимо тут же вызвать скорую помощь. Если отслойка плаценты подтвердится, потребуется срочное оперативное родоразрешение, чтобы спасти маму и малыша.
Боли, не связанные с развитием беременности
Некоторые причины болей внизу живота не связаны с изменениями организма во время беременности, но несут в себе опасность для здоровья матери и ребёнка:
- Воспаление мочевого пузыря, или цистит — знакомая большинству женщин проблема. Это заболевание часто обостряется во время беременности. Оно может привести к осложнениям на почки, поэтому требует лечения у уролога.
- Проблемы с желудочно-кишечным трактом появляются на фоне расслабляющего действия гормона прогестерона на кишечник. В этом случае возникают дисбактериоз, запоры, диарея, тошнота, изжога, метеоризм. Гинеколог поможет скорректировать питание и подберёт препараты, разрешённые при вынашивании ребёнка.
- Хирургические патологии внутренних органов, например, кишечная непроходимость, перитонит или аппендицит, сопровождаются острой болью, рвотой, отсутствием аппетита, выраженным плохим самочувствием, температурой. Необходимо срочное обращение к хирургу.
 Во время беременности матка смещает внутренние органы, что иногда затрудняет постановку диагноза из-за «неправильной» локализации боли
Во время беременности матка смещает внутренние органы, что иногда затрудняет постановку диагноза из-за «неправильной» локализации боли
Неприятные ощущения после секса
Секс во время беременности — процесс вовсе не запрещённый (если, конечно, нет противопоказаний). Но бывает, что это занятие заканчивается болью в животе у будущей матери. Что же в таком случае делать?
В первую очередь стоит успокоиться. Причин подобного состояния может быть несколько:
- тонус матки, то есть её напряжение. Это одна из главных причин таких болей, поэтому отдых и расслабление могут снять неприятные ощущения;
- нарушение кровообращения. Если после оргазма замедляется отток крови от половых органов, это вызывает застой и болевые ощущения;
- гормональные изменения. Они влияют на все органы, находящиеся в тазовом дне, из-за чего во время секса может возникнуть дискомфорт. Также в результате гормональной перестройки может снизиться количество выделяемой смазки половых путей;
- инфекционные заболевания, которые сопровождаются воспалением. Это также может привести к болям как во время секса, так и вне его;
- психологический настрой или его отсутствие, что тоже влияет на ощущения женщины.
Не стоит заниматься сексом в случаях:
- угрозы преждевременных родов;
- привычного невынашивания беременности;
- низкого прикрепления плаценты;
- кровянистых выделений;
- подтекания околоплодных вод.
Дискомфорт перед родами
Одна из уже упомянутых причин болей — тренировочные схватки, иначе называемые схватками Брекстона-Хикса. Это абсолютно нормальный и естественный процесс, который может начаться уже после 20-ой недели. Ощущения во время тренировочных схваток похожи на родовые — матка сокращается на несколько секунд, вызывая при этом напряжение внизу живота, затем расслабляется и сокращается вновь.
Отличить схватки Брекстона-Хикса от начала родовой деятельности можно по двум пунктам:
- регулярность;
- болезненность.
Настоящие схватки повторяются через примерно одинаковый промежуток времени, который постепенно сокращается, длительность же самой схватки, наоборот, увеличивается. Болезненность также нарастает. Тренировочные же схватки нерегулярны, не имеют чётко выраженного ритма и обычно безболезненны.
Ещё одно отличие — тренировочные схватки можно прекратить при помощи тёплой воды (ею поливают поясницу, или, при отсутствии противопоказаний, принимают ванну) или спазмолитических препаратов.
Самая же главная черта, по которой можно отличить схватки Брекстона-Хикса от родовых — это то, что первые не ведут к раскрытию шейки матки. Но установить это может только гинеколог на осмотре.
Недели за 3–4 до предполагаемой даты родов у меня начались тренировочные схватки. Каждый раз я нервничала, что это уже роды, но они шли с совершенно разнообразными интервалами, быстро проходили, в крайнем случае помогала ванна с тёплой водой, и беременность продолжалась. За неделю до рождения малыша всё началось снова. Схватки начались вечером, ночью я смогла поспать несколько часов, но утром это продолжилось. Мы приехали в роддом, где на осмотре гинеколога и на аппарате кардиотокографии стало ясно, что это всё-таки тренировка организма. Когда через несколько дней у меня наконец начались роды, я ощутила разницу и поняла, что это действительно сложно перепутать.
Разрешённые препараты и народные способы при болях внизу живота
Первое, что необходимо сделать при появлении болей, — это лечь и расслабиться. Если неприятные ощущения вызваны растяжением связок или неудобным положением плода, то это должно принести свои результаты.
Тёплая ванна на 15–20 минут снимает спазмы матки и брюшины, успокаивает организм. Если нет возможности принять душ или ванну, то может помочь тёплая пелёнка или грелка — её прикладывают к больному месту. Но использовать этот способ можно только при полной уверенности в отсутствии воспаления.
Ношение бандажа можно отнести скорее к профилактическим мерам — он разгружает позвоночник и поддерживает живот, не позволяя связкам растянуться слишком сильно.
Заниматься самолечением однозначно не стоит, так как можно проглядеть опасное состояние. Если после отдыха и прогревания боль не уходит, то необходимо посетить врача.
В случае сильной боли можно принять спазмолитический препарат, разрешённый во время беременности. Это могут быть таблетки — Но-шпа, Дротаверин, или суппозитории — Папаверин. После этого необходимо срочно обратиться к врачу!
Фотогалерея: разрешённые при беременности препараты для снятия боли
Дважды жена, дважды мать, любительница рукоделия, готики и весны.
Источник
