Болит нога при спондилезе
413 просмотров
22 февраля 2019
Здравствуйте! Ну помогите-же советом хоть кто- нибудь!!! Что делать ? Боли немного стихают при применении нимесила. Мы согласны поехать срочно на консультацию для операции. Спонделез тренируется? Но проблема ещё в том, что муж перенес инфаркт в ноябре и стент стоит. Операции же все такие под общим наркозом? Как быть- нужен совет. Да сейчас ещё и гриппует – 2 дня температура поднимается до 39. Сегодня попробовали пол таблетки трамадола. Ещё пока результата нет. Лежит стонет. Уже и – растираем диклофинаком. Что делать –
Хронические болезни: Ангина. Перенес инфаркт поставлен стент год назад – пьёт весь набор после этого таблеток. Может они спровоцировали такое? Верошпирон, пантопрозол, периндоприл, клопидогрель, беталок, ещё от подагры аллопуринол.
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Кардиолог, Терапевт
Здравствуйте в период вирусной инфекции, на операцию вас не возьмут. Для решения вопроса об оперативном вмешательстве ват необходимо пройти экг, эхокс и очная консультация кардиолога.
Педиатр
Здравствуйте! Прокапать на фоне приема катадолон лизина эсцинат 2- 1 раза по 1 разу в день лизина эсцинат 1 амп на 100 физраствора. Можно пригласить на дом невролога чтоб сделал блокаду.
ЛОР
Можете сделать Новокаиновую блокаду.
Гематолог, Терапевт
Здравствуйте , рассмотрите ксефокам 8 мг внутримышечно и лечить простуду
Офтальмолог, Окулист
В данный момент вас не возьмут из-за болезни. Перед операцией нужно пройти- экг, эхокг и консультация кардиолога. В данный момент можно выполнить блокаду
Невролог, Детский невролог
Ольга, если такая нестерпимая, некупирующая боль, боль, лучше вызвать врача на дом. Сейчас лучшим вариантом будет принимать габапентин (Лирика, Конвалис), миорелаксанты (Сирдалуд или Мидокалм). или же проведение паравертебральной блокады. Врач на месте лучше оценит ситуацию, назначит верное лечение и даст рецепты, поскольку все препараты рецептурные.
Невролог
Здравствуйте, Ольга.
Кто вам назначил оперативное лечение?
Возможно, вашему супругу просто необходимо проведение блокад в области крестца или копчика?
А также замена нимесулида на ацеклофенак (к примеру, аэртал). Назначение противовоспалительного физиолечения (УЗ с гидрокортизоном, фонофорез с карипаином и т.д.)
Если назначения вашего невролога вам кажутся малоэффективными, то обратитесь к другому специалисту очно!
Невролог, Психолог
Здравствуйте, Ольга. Я вчера Вам ответила на этот вопрос, но ответ был в другом диалоговом окне (в предыдущем вопросе), Вы его не увидели? Я продублирую. Что касаемо операции – Этот вопрос решается индивидуально в каждом случае. И вопрос здесь скорее не в том, что ранее был перенесен инфаркт миокарда, а каково состояние пациента на данный момент. Я имею в виду показатели свертывающей системы крови (риски кровотечений), имеется ли сердечная недостаточность, ее степень, стадия компенсации или декомпенсации и т.д. Поскольку главный вопрос в проведении безопасной анестезии. Операция ведь прводится под общим наркозом. А общий наркоз – это всегда большая нагрузка на сердце. Этот ответ Вам может дать кардиолог, который наблдает Вашего мужа и знает все показатели работы сердца от и до. А также вопрос об оперативном вмешательстве решается исключительно нейрохирургом. Врач должен очно осмотреть пациента и посмотреть все имеющиеся снимки. Я так понимаю, что нейрохирургу Вы не показывались, а вопрос о проведении операции решили самостоятельно. На фоне ОРЗ, гриппа ни о каком вмешательстве и речи быть не может. Необходимо полное выздоровление и подготовка к операции (если она нужна), я имею вииду полное обследование (ЭКГ, рентген легких, ОАК, ОАМ, биохимия крови, коагулограмма и т.д.). Перечень необходимых анализов не мал и дается оперирующим врачом после определения необходимости проведения оперативного лечения и выбранной тактики. Сейчас – уколите мужу в мышцу (в ягодицу) вольтарен (мовалис, олфен, ксефокам, мелоксикам) – любой + мидокалм. Это поможет значительно уменьшить болевой синдром. Если это не поможет, все же рассмотрите вариант паравертебральной блокады. Об этом я Вам ранее писала уже неоднократно.
Гинеколог, Кардиолог, Венеролог
вызовите невропатолога на дом для осмотра и пусть назначит более адекватное лечение
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
Давление
11 апреля 2015
Ирина
Вопрос закрыт
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – задайте свой вопрос врачу онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Спондилез – это хроническое дегенеративное поражение позвоночника, развивающееся вследствие старения, перегрузок или травм позвоночного столба. Сопровождается дистрофическими изменениями передних отделов межпозвонковых дисков, обызвествлением передней продольной связки и образованием остеофитов в передних и боковых отделах позвоночника. Часто протекает бессимптомно, может проявляться непостоянными болями, ограничением подвижности, быстрой утомляемостью при нагрузке и движениях. Диагноз выставляют на основании результатов рентгенографии, МРТ и КТ. Лечение обычно консервативное.
Общие сведения
Спондилез – хроническое заболевание позвоночника дегенеративно-дистрофического характера. Сопровождается локальными изменениями в передних отделах межпозвонковых дисков и передней продольной связке. В изолированном варианте (с поражением 1-2 позвонков и отсутствием других патологических изменений позвоночника) спондилез обычно возникает в молодом или среднем возрасте, является следствием постоянных статико-динамических перегрузок, травм позвоночника или инфекционных заболеваний и протекает бессимптомно либо со слабо выраженной симптоматикой.
В сочетании с другими заболеваниями позвоночника (остеохондрозом, спондилоартрозом) спондилез часто выявляется у людей пожилого и старческого возраста, при этом наиболее яркие клинические проявления обусловлены не спондилезом, а другими дегенеративно-дистрофическими процессами. Характерные для спондилеза патологические изменения могут возникнуть на любом уровне, однако чаще поражается поясничный и шейный отдел позвоночника. Лечение спондилеза осуществляют врачи-вертебрологи, ортопеды и травматологи. При наличии неврологических проявлений требуется участие невролога.
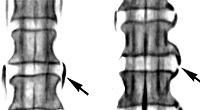
Спондилез
Причины спондилеза
В настоящее время существует две точки зрения на данную патологию. Одни специалисты в сфере травматологии и ортопедии рассматривают данный процесс как вариант первичного дегенеративно-дистрофического поражения позвоночника. Другие считают, что основной причиной развития спондилеза становится однократная травма или повторные микротравмы передней продольной связки при выпячивании фиброзного кольца межпозвонкового диска. С этой точки зрения спондилез является заболеванием со смешанной этиологией, сочетающей в себе влияние как травматических, так и дегенеративных процессов.
Исследователи связывают спондилез не только с травмами, но и с нарушением обмена веществ, естественным старением и изнашиванием анатомических структур позвоночника, а также неправильным распределением нагрузки на позвоночник вследствие сколиоза или кифоза. В качестве основных предрасполагающих факторов возникновения данного заболевания специалисты указывают постоянные статические перегрузки, тяжелый физический труд, травмы и микротравмы позвоночника, некоторые инфекционные и неинфекционные заболевания. Также отмечается конституциональная предрасположенность.
Патанатомия
Большинство ученых признает связь между развитием спондилеза и травмами передней продольной связки. Они описывают механизм развития патологических изменений следующим образом: по каким-то причинам (травмы, перегрузки, инфекционные заболевания) в передних отделах межпозвонкового диска возникают дегенеративные изменения и фиброзное кольцо становится неспособным удерживать давление мякотного ядра. При значительной нагрузке фиброзное кольцо выпячивается и отрывает продольную связку от места ее прикрепления к передней поверхности тела позвонка.
В области отрыва образуется небольшая гематома, а на некотором расстоянии от гематомы под отслоившейся связкой начинает формироваться остеофит. При повторных травмах, сопровождающихся новыми частичными отрывами связки, возникают новые остеофиты. При этом в отличие от остеохондроза или межпозвоночной грыжи, не происходит изменения высоты или выраженного нарушения функции межпозвонкового диска, поэтому спондилез долгое время протекает бессимптомно.
Остеофиты раздражают переднюю продольную связку, а при разрастании по краям позвонков ограничивают подвижность позвоночника. При длительном течении спондилеза костные выросты могут достигать больших размеров и соединяться между собой, что приводит к сращению тел соседних позвонков. Со временем разрастания остеофитов иногда становятся причиной сужения межпозвоночных отверстий и позвоночного канала. Это становится причиной возникновения болевого синдрома и развития неврологических нарушений.
Исследователи связывают спондилез не только с травмами, но и с нарушением обмена веществ, естественным старением и изнашиванием анатомических структур позвоночника, а также неправильным распределением нагрузки на позвоночник вследствие кифоза или сколиоза. В качестве основных предрасполагающих факторов возникновения данного заболевания специалисты указывают постоянные статические перегрузки, тяжелый физический труд, травмы и микротравмы позвоночника, некоторые инфекционные и неинфекционные заболевания. Также отмечается конституциональная предрасположенность.
Симптомы спондилеза
В ряде случаев патология протекает бессимптомно и становится случайной находкой при проведении рентгенографии позвоночника по поводу других травм или заболеваний. Возможно некоторое ограничение подвижности пораженного отдела позвоночника, не сопровождающееся другими симптомами. Типичными проявлениями спондилеза являются тяжесть в позвоночнике и тупые ноющие локальные боли, усиливающиеся к концу дня. Боли могут доставлять беспокойство по ночам, возникать не только при движениях, но и в состоянии покоя.
Больные спондилезом подолгу не могут найти комфортное положение головы (при шейном спондилезе) или туловища (при грудном и поясничном спондилезе). Отмечается напряжение длинных мышц спины и скованность движений. Даже если боли в настоящий момент отсутствуют, пациенты склонны совершать движения головой или туловищем медленно и с некоторым усилием. При сдавлении нервных корешков могут возникать неврологические расстройства. Болевой синдром и неврологические нарушения провоцируются значительной физической нагрузкой, резкими движениями или переохлаждением.
Следует учитывать, что при спондилезе отсутствует четкая корреляция между выраженностью патологических изменений в области пораженных позвонков и клиническими проявлениями болезни. При грубых изменениях на рентгенограммах могут выявляться лишь незначительные симптомы, не доставляющие больному особого беспокойства и не нарушающие его трудоспособность. Для спондилеза характерно очень медленное прогрессирование, при отсутствии других болезней позвоночника клинические проявления могут не усугубляться в течение десятилетий.
- Спондилез шейного отдела чаще обнаруживается у людей 40-50 лет, занятых интеллектуальным трудом и вследствие этого вынужденных подолгу пребывать в вынужденной позе – сидя за столом с наклоненным вперед туловищем. Обычно поражаются V и VI шейные позвонки. При шейном спондилезе может наблюдаться шейная мигрень и боли в шее, иногда иррадиирующие в руку или в лопатку. Отмечается ограничение движений при повороте головы, более заметное в положении стоя. В положении лежа скованность, как правило, уменьшается. Возможны также нарушения зрения, звон или шум в ушах и перепады артериального давления. При пальпации позвонков определяется напряжение мышц, могут возникать болевые ощущения, усиливающиеся при откидывании головы назад.
- Спондилез грудного отдела позвоночника встречается достаточно редко. Поражаются преимущественно нижние и средние грудные позвонки. Пациентов, страдающих грудным спондилезом, может беспокоить боль в пораженном отделе, иногда односторонняя. При сдавлении спинномозговых нервов боль иррадиирует в грудную клетку и грудину. При пальпации выявляется напряжение длинных мышц спины и локальные участки болезненности вдоль позвоночника.
- Спондилез поясничного отдела позвоночника выявляется чаще, чем поражения грудного отдела. Страдать могут как люди физического труда, так и специалисты, занятые сидячей работой. Характерно поражение IV и V поясничных позвонков. При разрастании остеофитов обычно наблюдается не сдавление, а раздражение нервных корешков с развитием соответствующей корешковой симптоматики. У больных поясничным спондилезом может выявляться симптом ложной перемежающейся хромоты, сопровождающийся ощущением «ватных ног», «одеревенения» или «окоченения» ног при продолжительной ходьбе или статической нагрузке. В отличие от истинной перемежающейся хромоты, обусловленной облитерирующим эндартериитом, при спондилезе симптомы исчезают во время наклона туловища кпереди.
Диагностика
Основным методом инструментальной диагностики спондилеза является рентгенография позвоночника. На рентгенограммах выявляются остеофиты в виде клювовидных выступов или заострений. Незначительный спондилез сопровождается образованием краевых остеофитов, располагающихся в пределах плоскости площадки тела позвонка по его передней, переднебоковой или боковой поверхности. При выраженном спондилезе остеофиты выходят за пределы площадки и могут огибать межпозвонковый диск. При встречном росте двух остеофитов, расположенных на соседних позвонках, возможно образование неоартрозов. Резко выраженный спондилез сопровождается формированием костной скобы, которая соединяет между собой тела соседних позвонков и полностью блокирует движения в пораженном сегменте.
Дифференциальный диагноз осуществляют на основании клинико-рентгенологической картины. При остеохондрозе, в отличие от спондилеза, отмечается болезненность при пальпации остистых отростков позвонков. На рентгенограммах видны остеофиты, расположенные перпендикулярно к оси позвоночника, сращения остеофитов отсутствуют. При болезни Форестье, как и при спондилезе, наблюдается оссификация в области передней продольной связки, но процесс обширный, распространенный, с вовлечением трех или более позвонков. Для болезни Бехтерева характерна связь с полом и возрастом (обычно развивается у мужчин 20-40 лет), выявляется увеличение СОЭ, субфебрилитет и раннее анкилозирование крестцово-подвздошных суставов.
В пользу спондилеза свидетельствует поражение не более 1-2 двигательных сегментов (в поясничном отделе иногда страдает 3 сегмента), отсутствие или незначительная выраженность болевого синдрома при значительном окостенении передней продольной связки, а также сохранение высоты межпозвонковых дисков. Для спондилеза характерны асимметрично расположенные остеофиты неправильной формы, направленные вниз и вверх и огибающие межпозвонковый диск. Может выявляться «встречное» окостенение (симптом «клюва попугая»).
Лечение спондилеза
Лечение обычно осуществляется в амбулаторных условиях. Целью терапии является предотвращение прогрессирования болезни, устранение воспаления и болевого синдрома и укрепление мышечного корсета. Пациенту рекомендуют разумный двигательный режим с ограничением физической нагрузки и исключением длительного пребывания в вынужденном положении. При сидячей работе следует постоянно следить за осанкой и регулярно менять позу, откидываясь на спинку стула, расслабляя руки и поднимая голову.
При выраженном воспалении и болях используют НПВП (мелоксикам, кетопрофен, диклофенак, индометацин, ибупрофен), назначают физиотерапевтические процедуры (ультразвук, диадинамические токи, электрофорез с новокаином). В отдельных случаях выполняют паравертебральные блокады и назначают анальгетики внутримышечно. Следует учитывать, что перечисленные препараты и физиопроцедуры устраняют симптомы, но не останавливают прогрессирование болезни.
Основными лечебно-профилактическими средствами при спондилезе являются ЛФК и массаж. Занятия лечебной физкультурой начинают после устранения болей. Регулярное выполнение упражнений позволяет улучшить кровообращение мышц и позвоночника, снизить нагрузку на позвоночник путем формирования мышечного корсета и выработать правильные двигательные стереотипы, позволяющие избегать перегрузок пораженного сегмента. Следует учитывать, что при спондилезе противопоказан интенсивный массаж, вытяжение позвоночника, мануальная терапия и упражнения, направленные на мобилизацию позвоночника. Прогноз благоприятный.
Источник
Костные разрастания, характерные для спондилеза, блокируют определенный сегмент позвоночника. Мышцы, окружающие этот сегмент, спазмируются, в результате ухудшается питание позвонков. Каждый позвоночник в сегменте (да и во всем позвоночном хребте) уникальный. Он отвечает за определенные функции организма, поэтому слаженная работа органов тела нарушается. Болезнь постепенно прогрессирует, появляются новые остеофиты, которые ограничивают подвижность всё больших участков позвоночного сегмента. В начальном периоде болезнь протекает незаметно. Сначала появляется дискомфорт, затем тупая ненавязчивая локальная боль в области спины или шеи, желание поменять позу. Спондилез может быть найден случайно при диагностике сопутствующего заболевания. В дальнейшем появляются более серьезные жалобы, которые зависят от локализации и распространенности процесса, и пациент уже обращается к врачу.
Общие симптомы спондилеза:
- головокружение и приступы потери сознания;
- изменения слуха и зрения;
- болезненные ощущения в области позвоночного столба, по всей спине и шее;
- нарушение походки;
- необычные кожные ощущения – парестезии в виде «бегания мурашек», щекотания и т.д.
- боли длительные, не имеют четкой локализации, появляются в связи с позиционной нагрузкой (долгое сидение за рулем), а не из-за неловкого движения;
- боль усиливается ночью, трудно найти успокаивающее положение;
- быстрая утомляемость
Недуг редко вовлекает в патологический процесс все отделы позвоночного столба, обычно затрагивается один отдел – поясничный либо шейный, при этом поражается не более 1-2 сегментов.
Симптомы спондилеза шейного отдела
Спондилез шейного отдела наиболее распространенная форма болезни, так как число людей, которые работают за компьютером и испытывают напряжение шейных мышц из-за скованной позы, только увеличивается. Локализация патологии в области шеи – самая опасная. В этом случае могут быть пережаты артерии, несущие кровь к голове. При поражении шейного отдела появляются боли в шее, голове, руках, головокружение, плечевой пояс напряжен, возможны перепады давления, возникает риск инсульта. В расслабленном положении «лежа» самочувствие улучшается.
Признаки:
- затрудненное движение головы;
- хруст при попытке повернуть шею;
- перепады цифр АД;
- мелькание «мушек» перед глазами и другой дискомфорт зрения;
- заложенность и шум в ушах;
- боль в руке на пораженной стороне
Симптомы спондилеза грудного отдела
При поражении грудного отдела – изменяется жизнедеятельность внутренних органов. Но так как грудной отдел позвоночника хорошо защищен и стабилизирован, локализация патологии в нем достаточно редкая. Признаки грудного спондилеза смазанные и проявляются ярко уже на поздних стадиях, когда присоединяется в деформированном отделе грыжа. Опасность этой локализации в том, что проявления болезни пациент чувствует тогда, когда лечение становится проблематичным.
Признаки:
- боль носит односторонний характер;
- боль в области груди;
- боль имеет смазанный характер
Симптомы спондилеза поясничного отдела
Поясница – излюбленная локализация спондилеза. Это связано с тем, что именно поясничные позвонки испытывают наибольшую нагрузку. При поражении поясничных позвонков – появляется боль в пояснице, в ноге, может сводить судорогой икры, возникают проблемы с мочеиспусканием, дефекацией, репродуктивными функциями. Для спондилеза поясничного отдела характерен симптом «ватных ног». Дискомфорт проходит только когда пациент сгибает спину или ложится в позу эмбриона, свернувшись калачиком.
Признаки:
- скованность в области спины;
- перемежающаяся хромота;
- проблемы с опорожнением мочевого пузыря и кишечника;
- усиление боли во время ходьбы
Диагностика
Диагностика спондилеза, как и любого другого заболевания, основывается на опросе пациента, осмотра и дополнительных методов исследования.
- Опрос пациента.
Врач, собирая анамнез жизни и болезни, уточняет следующие моменты:
- есть ли остеохондроз;
- был ли перенесен инсульт;
- есть ли болезнь Паркинсона;
- были ли травмы;
- долго ли пациент сидит в напряженной позе (работа за компьютером, например);
- когда и где появляется боль в спине, чем она провоцируется;
- есть ли плоскостопие;
- занимается ли пациентом спортом, если занимается, то каким;
- есть ли хромота и чувство онемения (парестезии)
- Осмотр пациента.
Врач осматривает пациента, обращает внимание на осанку, пальпирует позвоночник, выявляя болезненные места и напряжение мышц вдоль позвоночника, просит покрутить головой, откинуть ее назад, оценить усиление болевых ощущений. При локализации патологии в пояснице важны позы «лежа калачиком», наклон вперед. В данных позициях тела пациент будет себя чувствовать легче.
- Клинические анализы.
Лабораторные методы помогут уточнить диагноз. Обычно назначают клинический анализ крови и мочи, биохимию, определяют в биожидкости количество витамина Д, кальция, магния и т.д.
- Инструментальные методы обследования:
- рентген – позволяет определить остеофиты; они асимметричные, неправильной формы, высота межпозвонковых дисков сохранена;
- компьютерная томография – оценивает состояние межпозвонковых дисков более детально, послойно выявляя структурную патологию;
- МРТ – более точно фиксирует пораженные диски и определяет количество разрастаний;
- Дополнительные методы
Для дифференциальной диагностики пациенту могут предложить пройти денситометрию (исключить-подтвердить остеопороз), допплерографию (при подозрении на сосудистую боль), электронейромиографию (для оценки проводимости нервов).
- Консультация специалистов
Для более точной диагностики и выработки правильной стратегии лечения часто приходится прибегать к специалистам смежных дисциплин – неврологу, ревматологу, ортопеду, кардиологу, урологу, гинекологу, ревматологу, психотерапевту.
После грамотного и своевременного лечения можно наблюдать улучшение состояния больного, возвращение гибкости позвоночника, уменьшения (исчезновения) боли.
Источник
