Когда болит свод стопы и нога
Боль в стопе может возникнуть во время ходьбы, после бега и даже в состоянии покоя. Независимо от обстоятельств и интенсивности болезненных ощущений такой признак указывает на патологию суставов подошвы. В статье определим, при каких болезнях болят ступни ног, каковы причины и какое лечение можно использовать.
Причины болей стопы
Ступня человека состоит из множества суставов. Это сложный механизм, на работу которого могут повлиять негативные внешние факторы:
- долгая ходьба;
- работа «на ногах»;
- травмы, а именно ушибы, разрыв или растяжение связок, трещины;
- неудобная обувь, ношение туфель на высоком каблуке;
- бег и другие физические нагрузки;
- лишний вес;
- натоптыши, мозоли на пальцах ног.
Чаще боли стопы ног возникают у людей старше 40 лет с шишкой на большом пальце, поскольку суставы и кости подвергаются возрастным изменениям. Ткани изнашиваются и не могут полноценно выполнять свою функцию.
Если сустав стопы болит и при этом опух, то стоит заподозрить травму. Симптомы в зависимости от повреждения:
- ушиб – появляется сильная боль, отечность и гематома;
- перелом – острая болезненность, невозможно наступить на ногу, припухлость;
- растяжения связок – боль и отек;
- разрыв – сильная боль, которая не исчезает даже в состоянии покоя, гематома, припухлость.
У спортсменов хронические боли являются следствием постоянных травм, в результате чего развивается артрит, бурсит, тендинит и другие осложнения.
Неудобная и тесная обувь также вызывает отек сустава. Нарушается кровообращение, появляется синюшный оттенок кожи, мозоли, увеличивается косточка сбоку большого пальца. Позже становится больно ходить даже в удобной обуви, поскольку развивается воспалительный процесс. Вероятна вальгусная деформация стопы, плоскостопие, деформация пальцев.
Болезни стопы
Дискомфорт или болезненные ощущения в области стопы могут быть вызваны как системными заболеваниями, так и болезнями ступни. Распознать патологию можно в зависимости от локализации боли и внешних проявлений.
Сбоку с внешней стороны
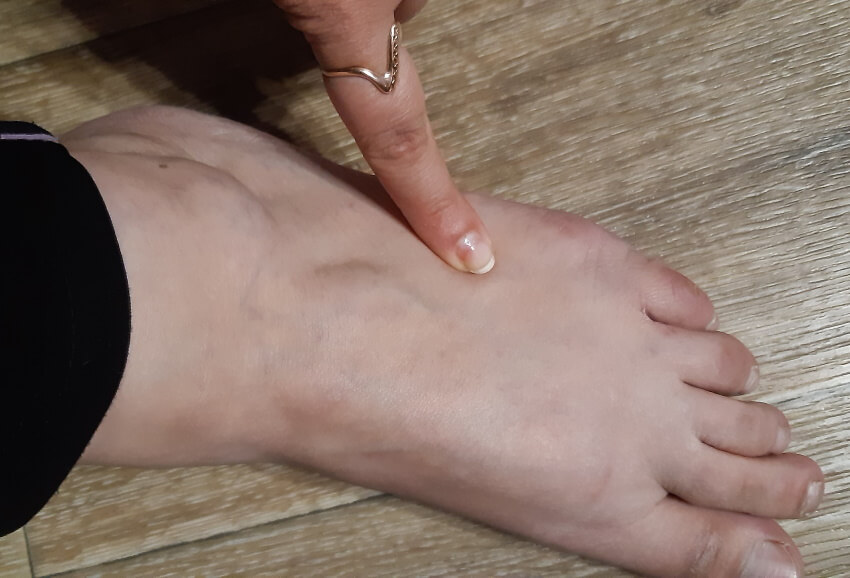 Локализация боли на внешней стороне стопы.
Локализация боли на внешней стороне стопы.
Если начала болеть стопа с внешней стороны, то стоит рассмотреть такие возможные причины:
- Артрит. Суставы начинают опухать, они краснеют, горячие на ощупь. Боль возникает не только после долгой ходьбы, но и в состоянии покоя. Болезненные ощущения сильные, в районе пятки жжет. По утрам в ступне есть чувство скованности.
- Артроз. Основные симптомы болезни – хруст в суставах во время движения, шишки на стопах, скованность.
- Тендинит, или воспаление сухожилия. Основной признак – стопа ноет при ходьбе, но ноющая боль проходит после отдыха.
- Фасциит. Болит именно внутри стопы, но боль может отдавать в наружный край, не проходит во время отдыха.
- Повреждение кубовидной кости. Эта патология приводит к нарушению функционирования мышечного аппарата.
- Бурсит. При этом заболевании болит тыльная сторона ступни около большого пальца, появляются шишки на фалангах.
- Вальгусная деформация – может болеть ребро стопы.
Боль при наступании на ногу
Если резкая боль без причины возникает при попытке встать на ногу, то это может быть не только травма, но и пяточная шпора.
Болезненность локализуется снизу в задней части. Особенно больно наступать на подошву именно по утрам. Если болезненность локализуется снизу посередине, то это может быть фасциит.
Еще одной причиной того, что на конечность невозможно встать, является метатарзалгия. Боль локализуется на подушечках. При воспалительных процессах болят ступни при ходьбе и физических нагрузках. Эти обстоятельства могут вызвать артрит, артроз и искривления, и тогда будет побаливать подушечка под пальцами.
Болят подошвы
Боль в подошве ступни в районе пятки возникает при остеопорозе, изменениях в суставах. Также болезненность в зависимости от области ее проявления в стопе может указать на такие причины:
- заболевания легких и бронхов – болит подушечка на левом мизинце;
- остеохондроз – боль локализуется под большим пальцем;
- болезни печени – под мизинцем;
- нарушения в работе щитовидной железы – болит край большого пальца;
- болезни ЛОР-органов – по центру стопы;
- гинекологические проблемы или заболевания кишечника – в пятке.
Если сильно болит сверху сзади правая стопа, то вероятной причиной у женщин станут болезни яичников. Пульсирующая боль указывает на сосудистые нарушения, например, варикозное расширение. Причиной ущемления нервов может стать опухоль на стопе. Если очень пекут ступни, вероятен облитерирующий эндартериит. Это сосудистое заболевание.
Боль в своде и подъеме стопы
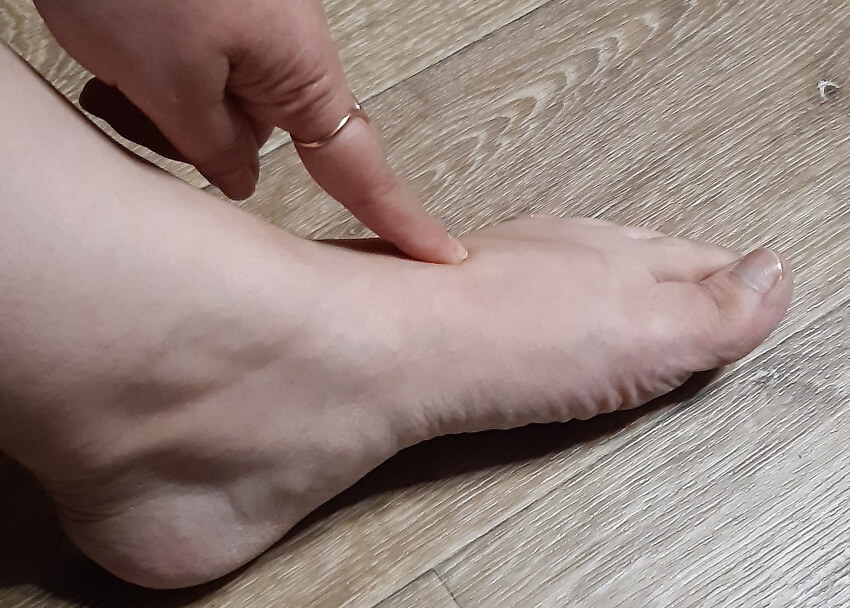 Свод ступни с тыльной стороны.
Свод ступни с тыльной стороны.
Если болит верхняя часть, то может быть повреждена кубовидная, таранная кости или голеностопный сустав.
Боль в передней части сверху свидетельствует о воспалительных процессах. Если нога опухла, то вероятен артрит или травма. Остеопороз также может приводить к тому, что болит верх в области косточки.
Снизу кость болит чаще при плоскостопии, неправильной постановке стоп. Из-за этого ломит ступни, защемляются нервные окончания и возникают другие неприятные ощущения.
Боль сбоку с внутренней стороны
Если боль локализуется с внутренней стороны ступни, то вероятны поражение нервных волокон, фасциит, воспалительные процессы, мозоли. Есть и более серьезные причины:
- подагра;
- сахарный диабет;
- остеомиелит;
- туберкулез пяточной кости.
При бурсите боль сосредотачивается в области внутренней стороны большого пальца, при растяжении сухожилий – в середине.
Что делать, если болят суставы ступни?
Больной должен обратиться за лечением к ортопеду-хирургу, травматологу, артрологу. Некоторые болезни суставов стопы вызваны обменными нарушениями, инфекционно-воспалительными процессами, эндокринными патологиями. Может потребоваться консультация эндокринолога, инфекциониста, ревматолога.
Профильный специалист проведет визуальный осмотр, назначит рентген, КТ или МРТ. Лабораторное обследование крови необходимо для выявления ревматоидного фактора, подагры, сахарного диабета и воспалительных процессов.
Лечение болей и заболеваний стоп
Лечить боль в ступне нужно обязательно, при этом необходимо устранять не только болезненность, но и причину. Терапия зависит от выявленной патологии, может быть консервативной и оперативной. Первая предполагает применение медикаментов (мази, таблетки), физиотерапевтических процедур, массажа, ЛФК. Все назначения, как и заключение о необходимости операции, должен дать лечащий врач.
Как лечить стопы в домашних условиях
От болезненности можно избавиться в домашних условиях, но терапию должен назначать доктор. Можно воспользоваться местными противовоспалительными и обезболивающими препаратами, народными средствами, делать зарядку и придерживаться мер профилактики.
До уточнения диагноза ни в коем случае нельзя использовать разогревающие мази, принимать горячие ванны для ног, накладывать согревающие компрессы. Необходимо обеспечить покой больной конечности: под запретом – тяжелые физические нагрузки, бег, прыжки.
Противовоспалительные мази для суставов
 Устранение боли в ступне с помощью мази.
Устранение боли в ступне с помощью мази.
С болью в стопе помогут справиться мази, обладающие противовоспалительным и обезболивающим действием. Это может быть Диклофенак, Вольтарен гель, индометациновая мазь, Димексид гель. По назначению врача применяется гидрокортизоновая мазь. При пяточной шпоре мазь наносится после распаривания стопы.
Что делать, если суставы опухают?
Необходимо устранить причину припухания. Это может быть воспаление, обменные нарушения. Используйте противовоспалительные мази (перечислены выше), сократите потребление соли, откажитесь от алкоголя, делайте разминку для суставов.
Если воспаления нет, то помогут снять отечность холодные ванночки для ног и тугое бинтование.
Народные средства
Снять воспаление, припухлость и болезненность помогут такие средства народной медицины:
- компресс из прополиса;
- примочки отваром на основе золотого уса;
- свежий лист капусты;
- картофельный компресс;
- примочки на основе нашатырного спирта и растительного масла (ингредиенты берутся в равных пропорциях);
- дегтярная мазь (150 г березового дегтя и 80 г крема).
Внимание! При воспалительном процессе противопоказаны тепловые процедуры.
Ортопедическое лечение
В случае ортопедических патологий, например, вальгусной или варусной деформации, плоскостопия, не обойтись без ношения специальных приспособлений – ортезов. Если такое лечение не помогает, то проводится операция. Оперативное вмешательство также применяется при новообразованиях, натоптышах, которые не удалить консервативным способом.
Видео: Упражнения для стоп.
Профилактика болезней суставов стоп
Чтобы предотвратить суставную боль в ступне, нужно придерживаться таких профилактических мер:
- отказаться от высоких каблуков, выбирать удобную обувь, лучше ортопедическую, использовать ортопедические стельки;
- избегать чрезмерных нагрузок на ступни, не находиться в физиологически неправильных позах;
- соблюдать умеренную физическую активность, чтобы поддерживать мышечный тонус, делать разминку перед бегом или нагрузкой на ступни;
- бороться с лишним весом;
- делать массаж стоп и близко расположенных участков после трудового дня;
- придерживаться правильного питания и здорового образа жизни.
Эти меры помогут предотвратить большинство ортопедических болезней. Нельзя закрывать глаза, на такой симптом, как болезненность ступней. На ранней стадии патологию будет легче вылечить, нежели на запущенной.
Источник
Человеческая стопа является самой нагруженной частью ноги, поскольку подвергается постоянному давлению массой тела. Именно на ступни ложится основная нагрузка при ходьбе, стоянии, беге и прыжках.
Стопа подразделяется на несколько областей – подъем и подошву, пятку и свод. Продольный и поперечный своды играют важнейшую роль в биомеханике ходьбы, гася толчковые колебания, возникающие при шаговых движениях. Когда болит свод стопы, это всегда означает какой-то сбой в работе связочного, костного или мышечного аппарата. Симптом достаточно распространенный и может сопровождать различные патологии.
Функции стоп
Главной конструктивной особенностью стопы является ее сводчатое строение: внутренний продольный свод называется рессорным, а наружный – опорным.
Ступни выполняют несколько функций:
- рессорную. Своды стопы могут гасить силу удара на 80%, оберегая таким образом весь опорно-двигательный аппарат, включая позвоночник и кости черепа, от микротравм и связанных с ними воспалений. При нарушении данной функции развиваются различные патологии голеностопного, коленного, тазобедренного и других суставов;
- толчковую. Кинетическая энергия, которая выделяется при ходьбе и других движениях с участием ног, переходит к стопе в момент соприкосновения пятки с землей и сохраняется в этой области при перекате на носок. Затем, в момент отрыва ступни от опоры, энергия возвращается обратно к телу. Такая механика обеспечивает человеку возможность движения в любом направлении;
- балансировочную. Суставы стопы могут смещаться в любых плоскостях, благодаря этому человек сохраняет заданную позу во время движения или стояния на неровной поверхности;
- рефлексогенную. Большое количество нервных окончаний ступней взаимосвязано с внутренними органами человеческого тела. С помощью массажа, акупунктурных, тепловых и контрастных процедур рефлексогенных зон можно воздействовать как на отдельный орган, так и на весь организм.

Плоскостопие
Врожденные или приобретенные деформации – самая распространенная причина, вызывающая боль в своде стопы. Одной из них является плоскостопие, которое может быть продольным и поперечным. Изменение формы ступней в данном случае обусловлено опущением одного либо обоих сводов.
В большинстве случаев плоскостопие сочетается с другими видами деформаций – например, вальгусом, когда большой палец отклоняется в сторону. Стоит отметить, что любой вид плоскостопия напрямую зависит от массы тела – чем она больше, тем сильнее выражена патология.
При плоскостопии не только болит свод стопы, но и наблюдаются другие симптомы:
- меняется походка – она становится тяжелой;
- после ходьбы, особенно долгой, болит спина, колени, бедра;
- ухудшается осанка;
- деформация стоп заметна невооруженным глазом;
- сидя на корточках, трудно удержать равновесие;
- пальцы могут искривляться;
- из-за нарушения обменных процессов стопы сводит, возникают внезапные спазмы и судороги;
- при ходьбе наблюдается косолапость.
Чаще всего плоскостопие приобретается в течение жизни, но причиной является врожденная недостаточность соединительной ткани, наследственная субтильность.

«Аристократическая стопа» – так называли плоскостопие раньше
Так как чаще всего, почти в 90% случаев, встречается статическое плоскостопие, запустить патологический процесс способны такие факторы:
- резкий набор веса;
- перегрузка нижних конечностей, связанная с профессиональной деятельностью. Например, длительное стояние за прилавком или рабочим станком, а также сидение целый день за письменным столом, компьютером;
- ношение неудобной, некачественной и узкой обуви крайне негативно влияет на структуру стоп.
Лечение плоскостопия заключается в укреплении мышечно-связочного аппарата стоп. Удобная, с ортопедическими стельками обувь, хождение босиком по неровной поверхности и физические упражнения помогут затормозить развитие патологии и избавят от боли и дискомфорта.
Вальгусная деформация
Как и плоскостопие, вальгус представляет собой тип статической деформации. Для него характерно искривление большого пальца и образование «шишки» на ноге. Когда болит свод стопы при вальгусе, это становится настоящей проблемой. Человеку трудно долго ходить, стоять, а при развившейся деформации боль долго не утихает и в состоянии покоя.
Поскольку патология практически всегда сопровождается плоскостопием, боль возникает преимущественно в вечернее время, после физических нагрузок. Дискомфорт, даже на ранних стадиях, вынуждает человека носить более удобную и мягкую обувь. Однако только этим проблему не решить.

Поражение обычно двустороннее, но размер «шишки» на разных ногах может различаться
Если не начать лечение вовремя, то справиться консервативными методами с выступающей косточкой вряд ли удастся. Выраженная деформация и симптоматика являются показанием к проведению оперативного вмешательства. И, хотя сегодня существует ряд малотравматичных методик, не требующих накладывания гипса и монтирования специальных конструкций, лучше всего обратиться за медицинской помощью как можно раньше.
Консервативная терапия направлена на укрепление мышц и связок стоп, улучшение локального кровообращения. Чтобы уменьшить давление, назначаются фиксаторы, накладки, бандажи и разделители для пальцев. Купировать воспаление и болезненность помогают физиопроцедуры, а для нормализации кровообращения используется массаж конечности.
Вальгусная деформация опасна не только своими крайне неприятными проявлениями, болезнь может осложняться такими недугами, как:
- деформирующий артроз суставов;
- артрит сустава большого пальца;
- хронический бурсит;
- болезнь Дейчлендера (редкое, но возможное осложнение).
Растяжение связок
Растяжением связок голеностопа называют частичный либо полный разрыв волокон сухожилия, который сопровождается повреждением сосудов и нервов. Связки можно надорвать во время занятий спортом, ношения туфель на высоком каблуке, при быстрой ходьбе или беге по каменистой поверхности.
Поскольку чаще всего стопа подворачивается внутрь, страдают в основном наружные связки. Больше других подвержены риску растяжения люди с деформациями стоп (плоскостопие, косолапость) и имеющие патологии соединительной ткани.

Различают 3 степени тяжести растяжения связок, и чем выше стадия, тем ярче клиническая картина:
- болевой синдром, возникающий сразу после травмы или через несколько часов;
- отек лодыжки – основной признак растяжения, усугубляющий боль. Постепенно отечность уменьшается, и на ее месте появляется гематома;
- гематома, или синяк, распространяется на довольно большую площадь, «украшая» лодыжку в течение недели и дольше. Сначала гематома имеет темно-фиолетовый, почти черный оттенок, но затем светлеет до зеленого и желтоватого.
При растяжении связок опираться на стопу совершенно невозможно. Чтобы не травмировать сустав еще больше, нужно зафиксировать голеностоп эластичным бинтом. Непосредственно после удара или падения, приведшего к травме, рекомендуется приложить лед минут на 15-20. Так можно снизить интенсивность таких проявлений, как гематома и отек.
Тяжелая степень растяжения характеризуется полным разрывом связки либо ее отрывом от места прикрепления к кости. В этом случае проводят оперативное вмешательство, суть которого заключается в сшивании поврежденных волокон.
Неврома Мортона
Болезнь, или неврома Мортона – это утолщение оболочки подошвенного нерва, проходящего между головками костей плюсны. Такое состояние приводит к возникновению боли в передней части стопы. Участок, близкий к основанию первых двух пальцев, остро реагирует на обувь с узким носком усилением болевого синдрома.

Основной диагностический критерий при невроме – болевые ощущения при сдавливании ступни
Почему формируется неврома, и каковы провоцирующие ее факторы? Основной причиной является чрезмерная нагрузка на передний отдел ступни. Это может быть связано со следующими факторами и заболеваниями:
- постоянным ношением узкой обуви или обуви на высоком каблуке;
- лишним весом и ожирением;
- профессиональной деятельностью, в процессе которой приходится долго стоять или ходить;
- чрезмерными спортивными нагрузками;
- деформациями – плоскостопием, вальгусной стопой;
- травмами, в числе которых переломы и вывихи;
- хроническими инфекциями стоп;
- бурситом;
- тендовагинитом;
- липомой, расположенной в области плюсневых костей;
- облитерирующим атеросклерозом, эндартериитом.
Все вышеперечисленные факторы и патологии способствуют раздражению или сдавливанию нерва, и в качестве ответной реакции он начинает уплотняться и утолщаться. Кроме этого, происходит перерождение его волокон, и наблюдается периневральное разрастание соединительных тканей.
Болевой синдром при невроме Мортона напрямую связан с ношением неудобной и тесной обуви. Пациентам кажется, что в туфлях или ботинках есть инородный предмет, который мешает и раздражает. Однако на самом деле никакого предмета нет, просто сдавленный нерв посылает неконтролируемые импульсы в головной мозг.
Коварство болезни в том, что при снятии обуви боль исчезает. Однако при каждом выходе в тесных сапогах или ботинках она может возвращаться, и так до тех пор, пока болевой синдром не примет постоянный характер. Именно тогда пациент и обращается к врачу, однако время упущено, и вылечиться без операции уже вряд ли получится.
Если лекарства, физиопроцедуры и ношение более подходящей, ортопедической обуви не помогает, то неврома Мортона подлежит удалению либо она освобождается от компрессии путем рассечения межплюсневой связки.
Пяточная шпора
Костный нарост на пяточной кости, больше известный как «пяточная шпора», возникает вследствие имеющегося плоскостопия или в результате возрастных изменений. Когда нагрузка на стопы увеличивается, например, при беременности или после резкого набора веса, возникают микронадрывы плантарной фасции. Они могут срастаться самостоятельно, но при постоянной травматизации фасция не успевает восстанавливаться.

Начинается воспалительный процесс неинфекционного характера, затрагивающий костную ткань, и она разрастается с образованием остеофитов, или костных шипов. Основным симптомом этого заболевания является боль ближе к пятке, усиливающаяся после ночного отдыха и утихающая в течение дня. Вечером болевой синдром появляется снова
Такая особенность объясняется тем, что во время сна, когда нога находится в покое, волокна фасции срастаются. А поскольку ступня несколько часов лежит не под прямым или острым углом к голени, то сухожильные волокна укорачиваются. И когда человек встает с кровати, снова происходит микроразрыв. В течение дня связки растягиваются, и боль утихает, но к вечеру все повторяется из-за новых повреждений.
Стоит отметить, что увидеть шпору невозможно, и образовавшийся костный нарост выявляется только на рентгене. Лечение пяточной шпоры строго индивидуально, и начинается почти всегда с применения консервативных методик. Ортопедические приспособления и обувь, физиотерапия, лекарственные средства – все это в большинстве случаев достаточно эффективно.
Показаниями к хирургическому удалению костного нароста являются такие факторы:
- симптомы продолжают беспокоить пациента спустя год после начала терапии;
- из-за шпоры у больного снижена физическая активность, есть сложности с передвижением;
- болезнь препятствует выполнению обязанностей на работе и дома;
- низкое качество жизни из-за пяточной шпоры и связанных с ней симптомов.
Диабетическая стопа
Сахарный диабет является очень серьезным и сложным заболеванием, которое сопровождается огромным количеством симптомов и осложнений. Один из самых грозных – синдром диабетической стопы, или СДС. Такое состояние возникает на фоне патологических изменений нервной системы и сосудистого русла, и может привести к образованию язвенно-некротических процессов и даже гангрены.

Первым признаком поражения ног чаще всего бывает нарушение чувствительности, онемение. Сначала снижается реакция на вибрацию, затем на температурное воздействие, а потом уменьшается и болевая чувствительность. Для ранних стадий патологии характерна быстрая утомляемость нижних конечностей, покалывание и жжение в стопах. Вследствие нарушения кровообращения ноги могут быть очень горячими или холодными.
Абсолютно все осложнения сахарного диабета требуют обязательного лечения, так как представляют потенциальную опасность. Поскольку СДС развивается только у диабетиков со стажем более 5 лет, необходима профилактика данного синдрома:
- регулярный контроль уровня глюкозы в крови (можно проводить в домашних условиях);
- регулярное посещение эндокринолога или диабетолога;
- соблюдение рекомендованной диеты;
- прием лекарств согласно предписаниям лечащего доктора;
- отказ от ношения тесной и узкой обуви в пользу удобной или ортопедической;
- выполнение специальной гимнастики для стоп;
- ежедневные гигиенические процедуры.
Все описанные патологии имеют похожую клиническую картину, и разобраться самостоятельно вряд ли получится. Иногда одно заболевание становится провокатором другого, и выяснить истинную причину возможно только с помощью соответствующих исследований и анализов. А чтобы не запускать болезнь, лучше обратиться к врачу сразу же после появления первых симптомов – если боль в своде стопы долго не проходит, поможет ортопед, травматолог или хирург.
Источник
