Почему болят суставы в старости
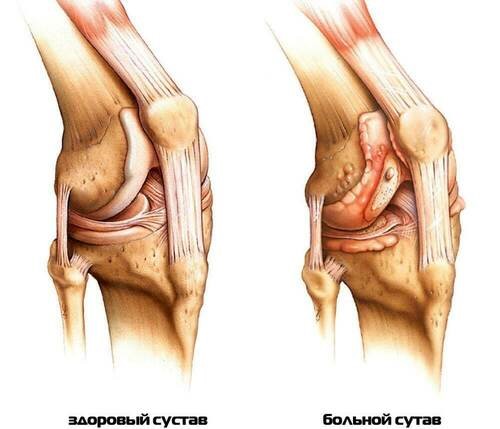
У пожилых людей часто болят колени. Эти боли связаны с суставными проблемами, типичными для старости. По статистике, суставные патологии возникают у 70% людей старше 60-65 лет, а после 75 лет это характерная проблема практически всех пенсионеров.
Основная причина связана с возрастными переменами: суставы теряют здоровые округлые формы, мышцы и ткани – упругость. В половине случаев положение усугубляют болезни. Развитию болезни способствуют различные факторы и причины.
Влияющие факторы и причины
К основным провоцирующим факторам относятся:
- гонартроз
- плохое кровоснабжение
- артрит
- менископатия
- бурсит
- синовит
- хондроматоз
- хондропатия
- тендинит
- остеохондрит
- периартрит
- доброкачественные и злокачественные разрастания
- сердечно-сосудистые болезни: стенокардия, ишемия
Причины суставных болей у пожилых:
- Возрастные проблемы опорно-двигательного аппарата. Хрящи истончаются и теряют эластичность. Из-за шероховатой ткани кости хуже скользят при движениях. Происходит отложение кальция, из-за чего деформируются суставные сумки и сухожилия. Кости истончаются и становятся более хрупкими. Все это делает скелет пожилого человека уязвимым для травм.
- Хронические инфекции провоцируют воспаления в синовиальной жидкости и суставах.
- Травмы связок, суставов и мышц, которые человек получил в течение жизни, становятся причиной суставных проблем в пожилом возрасте. Эта причина характерна для бывших спортсменов.
- Эндокринные проблемы из-за гормонального дисбаланса. Происходит отложение солей и сбои в обмене веществ. Нарушается здоровая работа суставов. Например, сбои в деятельности эндокринных желез вызывают эндокринный артрит, а у женщин провоцирующей причиной становится гормональная перестройка в период менопаузы.
- Сырость и холод в доме увеличивают риск развития суставных болезней. Ноги должны быть в сухости и тепле.
- Избыточный вес оказывает сильную нагрузку на суставы, что также провоцирует нарушения.
- Малоподвижный образ жизни, как и чрезмерная активность, негативно влияет на здоровье коленей. Из-за сидячего образа жизни кровь плохо циркулирует в конечностях, поэтому хрящи не получают качественного питания, нарушается обмен веществ и хрящ разрушается.
- Наследственная предрасположенность также является причиной суставных проблем. Наследственные болезни наблюдаются у поколений.
Это список основных причин и факторов, который можно продолжить. Повлиять на развитие суставных проблем могут нездоровое питание, хронический стресс, плохая экологическая обстановка, неподходящие климатические условия. Причины могут быть внутренними (процессы и болезни в организме) и внешними (условия проживания, климат, экология).
Каждую ситуацию нужно изучать отдельно: на заболевания суставов обычно влияют комбинации причин и факторов.
Боли в коленях у пожилых: жалобы пациентов
Боль в коленных суставах – почти всегда симптом патологического процесса. В этом случае боль усиливается постепенно. При травмах боли попеременно нарастают и убывают, при ушибах и вывихах они самые интенсивные в момент травмы.
Многие старики говорят, что боль в коленях появляются при небольших движениях, у некоторых – даже в моменты покоя. Также отмечают возникновение боли по ночам.
Пациенты отмечают, что все начинается с незначительных болей, которые постепенно усиливаются. Если вовремя не заняться лечением, они могут стать нестерпимыми.
Утренняя скованность часто сопровождает больных. В течение дня симптом проходит. Утренняя «одеревенелость» характерна для артрита, проявляется после 50 лет.
Часто суставная боль проявляется при простудах – это признак ревматоидного артрита.
Симптомы суставных болезней в коленях у пожилых:
- Постепенно нарастающие боли в сочленениях;
- Дискомфорт и боли при подъеме и спуске с лестницы;
- Чувство «одеревенелости» суставов в утреннее время;
- Хруст во время движений, сгибания коленей, отечность больных мест;
- Боль при простудах и ОРВИ.
Пожилому человеку надо обращать внимание на все признаки суставных проблем: боли, дискомфорт, хруст, скованность, отечность, покраснения, деформацию размеров и формы колена. При обнаружении этих симптомов нужно сразу же обратиться к врачу, в самом начале болезни. На ранней стадии возможно полное излечение от патологии и остановка разрушительного процесса, поэтому лучше не медлить.
Пожилому человеку с болью в коленях нужна качественная диагностика с последующим лечением.
Диагностика
При появлении симптомов нужно обратиться к ревматологу или ортопеду. Сначала врач проводит первичный осмотр, после чего назначает диагностические процедуры:
- общие анализы крови и мочи
- развернутую биохимию крови
- УЗИ суставов
- пункцию суставной полости
- рентген
- томографию и МРТ
- артроскопию
- исследование экссудата на бактерии
- денситометрию
Специалист назначает необходимые процедуры в зависимости от индивидуальной ситуации больного. Он может привлечь к обследованию узкопрофильных специалистов. После полного обследования ставится диагноз и назначается лечение.
Помимо ревматолога и ортопеда лечением суставных проблем занимаются мануальный терапевт, травматолог, массажист, физиотерапевт.
Лечение больных суставов

Часто пожилые люди привыкают к суставной боли, списывая это на возраст и метеочувствительность. Также старики могут заниматься самолечением, услышав советы из телевизора или от знакомых со схожей проблемой. Близким пожилого человека нужно вовремя отправить человека к врачу и запретить заниматься самолечением.
Только специалист сможет грамотно изучить конкретную ситуацию больного, выписать подходящие лекарства, назначить процедуры и дополнительные средства. По всем лечебным вопросам нужно советоваться со специалистом.
Медикаменты
Применяемые препараты можно разделить на три группы:
- Кортикостероидные гормональные средства: обезболивают, их назначают при артрозах;
- Хондропротекторы: останавливают дистрофические процессы;
- НВПС: лекарства с анальгезирующим и противовоспалительным эффектом.
В начале лечения пациенту выписывают анальгетики и противовоспалительные. Эти средства купируют дискомфорт и неприятные ощущения, благодаря чему больной может двигаться. Также от боли избавляют хондропротекторы, которые быстро восстанавливают эластичность хрящей. Витамины замедляют процесс старения. При бурсите выписывают антибиотики, при подагре – препараты, нормализующие обмен веществ.
Для лечения используются этиотропные и симптоматические препараты. Этиотропные напрямую воздействуют на причину болезни. При аутоиммунных причинах назначают стероидные средства, при остеоартрозе нужны хондропротекторы.
Симптоматические (терапевтические) средства снимают симптомы: повышенную температуру, боли, отеки, хруст и другие. Их часто применяют внутривенно и внутримышечно, чтобы воздействовать только на больной орган.
Для местного лечения также применяют мази, кремы и гели. В крайних ситуациях назначают хирургию: когда нужно восстановить двигательную функцию сустава или зафиксировать его.
Физиопроцедуры
Физиотерапевтические процедуры назначают вместе с медикаментозным лечением с первых дней, что усиливает эффективность лечения в целом. Чаще всего назначают лазеротерапию и магнитотерапию. Большую эффективность показала ударно-волновая терапия: она снимает боль, восстанавливает здоровую двигательную активность, улучшает выносливость суставов и мышц при физических нагрузках.
Звуковое воздействие эффективно при воспалениях вследствие дистрофического процесса. Курс лечения составляет 3-7 процедур.
Также могут назначить следующие физиопроцедуры:
- электрофорез
- криотерапию
- мануальную терапию
- массаж
- иглорефлексотерапию
- грязелечение
- парафинотерапию
Выбор процедур будет зависеть от вида и стадии болезни, дополнительных нарушений, противопоказаний.
Питание при больных суставах

Правильное питание помогает нормализовать обмен веществ, что положительно скажется на выздоровлении.
Правила составления рациона:
- Должно быть много овощей и фруктов;
- Белки нужно получать из нежирной рыбы и мяса;
- Сложные углеводы получают из зерновых и круп;
- Ненасыщенные жирные кислоты содержатся в рыбьем жире, орехах, растительном масле;
- Отличная профилактика суставных болезней – кальций и витамин D. Следует употреблять молоко, сметану, творог, соленую сельдь, горбушу и тунец;
- Рекомендованы овощные соки (тыква, морковь, свекла);
- Особенно полезны мясо, мясной студень, рыба, твердый сыр, фруктовое желе. Они содержат хондроитин и глюкозамин, которые восстанавливают и укрепляют суставы.
При суставных болезнях нужно исключить следующие блюда и продукты:
- Жареное – из-за жира и канцерогенов;
- Маргарин и майонез – из-за наличия трансжиров;
- Кондитерские изделия – из-за содержания простых углеводов и калорийности;
- Алкоголь – вызывает отеки.
Правила питания:
- Умеренно употреблять белковые продукты. При неумеренном приеме белков может развиться подагра – болезнь обмена веществ, при которой происходит отложение солей в суставах.
- Пища должна быть богата витамином С. Его недостаток провоцирует появление цинги, которая делает кровеносные сосуды хрупкими.
- Нельзя злоупотреблять жирной пищей – это приводит к ожирению.
- Питание должно быть умеренным. Избыточный вес оказывает дополнительную нагрузку на суставы и позвоночник.
- Необходимо придерживаться здоровой системы питания и снижать калорийность до рекомендованной.
- Нужно пить много чистой негазированной воды. Суточная норма зависит от потребностей организма, веса, пола, физической активности.
Народная медицина

Является вспомогательным средством при традиционном лечении. В лечении народными средствами активно применяют травяные чаи, компрессы и мази, спиртовые настои, ножные ванны. Эти средства снимают боли, способствуют оздоровлению, укрепляют иммунитет.
Народные рецепты нужно согласовывать с лечащим специалистом.
Предлагаем несколько на выбор:
- Ромашка. Смешать по 100 г ромашки и бузины, залить крутым кипятком (200 мл) и настаивать 20 минут. Затем смачивать в настое чистую марлю и прикладывать ее к больным ногам.
- Мумие. Смешать по 5 г мумие и жидкого меда (свежего цветочного). Обильно нанести средство на больное колено на 15 минут, затем смыть водой.
- Настойка из цветов одуванчиков. Для приготовления потребуется банка 0,5 литра, 1/5 часть банки нужно заполнить соцветиями и залить водкой. Смесь настаивают пару недель в темном месте. Периодически банку нужно взбалтывать. Применяя средство, нужно смочить в нем многослойную марлю и приложить ее к больным местам на ночь.
- Ножные ванны помогут при артрите. Положить в эмалированную емкость 2 стакана сухих листьев лавра, залить кипятком (500 мл). добавить 1 стакан растительного масла, поместить на огонь, дождаться кипения и варить после этого не более полминуты. Отвар добавить в воду для ножной ванны.
Профилактика

Профилактические меры помогут избежать возможных проблем или снизить риски их развития.
- Не сидеть нога на ногу. Такая поза сдавливает сосуды и негативно влияет на здоровье ног.
- Держать свой вес под контролем, не допускать его избыточности. При необходимости снижать вес по врачебным рекомендациям.
- Придерживаться здорового сбалансированного питания с достаточным количеством жидкости. Исключить жирное, сладкое, соленое из рациона. Добавить клетчатку, которой богаты овощи, фрукты и зерновые.
- Если врач разрешает и даже рекомендует прогревание, полезно принимать теплые ванны, ходить в сауну и баню. Пожилому человеку нужно обсудить этот вопрос со специалистом, так как у пенсионера могут быть другие заболевания, при которых такие процедуры не рекомендуются.
- Полезна умеренная нагрузка на суставы. Пожилым подойдет утренняя зарядка, плавание, скандинавская ходьба, езда на велосипеде, йога. Рекомендуется лечебная гимнастика: ее должен подбирать специалист, и она должна длиться не менее получаса ежедневно.
- Не перетруждаться. Не должно быть чрезмерных физических нагрузок.
- По согласованию с врачом принимать препараты, которые улучшают костную и хрящевую ткань, делают суставы сильными.
- Полезно организовать хороший сон. Нужно высыпаться, соблюдать здоровый режим сна. Для кровати лучше подобрать ортопедический матрас и подушку. Если у человека есть лишний вес, будет полезен жесткий матрас. При больных суставах нужно медленно переходить в вертикальное положение и из него, не торопиться.
Суставные болезни у пожилых – возрастная проблема, также связанная с другими старческими патологиями. При появлении первых симптомов важно сразу же обратиться к врачу, провести полноценную диагностику и соблюдать рекомендации по лечению. В дальнейшем нужно соблюдать здоровый образ жизни, учитывать противопоказания по здоровью, соблюдать профилактические меры.
Видео: Эффективные лекарства против боли в коленях
Источник
Боли в различных частях скелета являются одной из частых и типичных жалоб больных пожилого и старческого возраста. Эти боли характеризуются различной выраженностью, длительностью, ответом на лечение и степенью сопутствующих функциональных нарушений. Болевые ощущения сами по себе ухудшают качество жизни и часто сопровождаются снижением двигательной активности со всеми неблагоприятными для данного возрастного контингента последствиями. Снижение двигательной активности из–за болей в суставах, костях и мышцах приобретает особенно негативное значение у пожилых пациентов. Длительное пребывание в постели из–за болей в суставах оказывает неблагоприятные последствия в виде ухудшения функции кишечника, нарушений со стороны дыхательной и сердечно–сосудистой системы, развития компрессионных нейропатий, прогрессирования остеопороза и т.д. С учетом вышеуказанного максимально быстрое и стойкое купирование болевого синдрома имеет важное значение для улучшения качества жизни и предупреждения развития или усугубления сопутствующих заболеваний. В то же время устранение или уменьшение болей в суставах, позвоночнике позволяет поддерживать способность к самообслуживанию, психосоциальную адаптацию, улучшая тем самым качество жизни пожилых и стариков.
На рисунке 1 приведены основные причины болевого синдрома, в основе которого лежат патологические процессы в различных структурах суставно–костно–мышечного аппарата у больных пожилого и старческого возраста
Боли в костях
Происходящее с возрастом снижение костной массы и потеря плотности кости лежат в основе развития остеопении и остеопороза с возникновением костных переломов. Наиболее частой локализацией переломов являются позвоночник, шейка бедра и лучевая кость. Одной из причин болей в позвоночнике у пожилых являются компрессионные переломы позвоночника, которые не всегда больные связывают с травмой, а врачи нередко трактуют, как проявление остеохондроза и спондилеза. В связи с этим указанные переломы выявляются либо случайно, либо при рентгенографическом исследовании позвоночника по поводу выраженных болей, не укладывающихся в картину дегенеративных поражений позвоночника.
Не все переломы костей связаны с остеопорозом. Последний необходимо дифференцировать с такими патологическими процессами, как первичные и метастатические опухоли, остеомаляция, болезнь Педжета, периферическая нейропатия.
Остеомаляция характеризуется нарушением минерализации костной матрицы, связанной с дефицитом витамина D (нарушение потребления, синтеза, метаболизма) и фосфатов (нарушение транспорта, прием фосфат–связывающих антацидов типа альмагеля). Остеомаляцию следует заподозрить при снижении уровня кальция в крови и моче, фосфатов в сыворотке, повышении активности щелочной фосфатазы и паратгормона.
Остеопороз с патологическими переломами позвоночника или без таковых может наблюдаться при миеломной болезни, которую следует заподозрить при наличии анемии, увеличении СОЭ, а также при изменениях в моче в виде протеинурии. Диагноз подтверждается с помощью исследования костного мозга (наличие миеломных клеток свыше 20%) и выявления моноклонового протеина в крови или моче при электрофорезе белков сыворотки или мочи.
Болезнь Педжета (деформирующий остит) характеризуется локальными поражениями скелета и обусловлена нарушениями ремоделирования костной тани. При этом происходит усиленная резорбция остеокластами и компенсаторное повышенное образование новой костной ткани. Процессы резорбции и новообразования приводят к нарушению архитектоники костной ткани. Основными клиническими проявлениями болезни Педжета являются следующие:
• боль в пораженных костях;
• костные деформации (нижние конечности, позвоночник);
• вторичный остеоартроз;
• переломы;
• неврологические нарушения (компрессионные нейропатии, глухота, головокружение);
• рентгенологические признаки (перестройка костного рисунка, деформации, утолщение пораженных отделов костей);
• повышение активности щелочной фосфатазы в крови.
Одной из причин болей в костях и суставах у стариков может быть инфекционный характер поражения костей (в частности, туберкулез и остеомиелит). Туберкулез чаще локализуется в позвонках и является, как правило, результатом диссеминации туберкулезной инфекции из старых очагов, чаще легких. Остеомиелит носит гематогенный характер, нередко сопровождается лихорадкой, изменениями в крови (анемия, нейтрофильный лейкоцитоз). Подозрение на остеомиелит может базироваться на анамнестических указаниях на травматические эпизоды, предшествующие развитию клинической симптоматики. Рентгенологически костные поражения выявляются не всегда. Диагностическую помощь может оказывать сканирование костей с помощью радиоизотопов. На рисунке 2 приводится алгоритм диагностики при болях в костях
Боли в суставах
Боли в суставах у пожилых и стариков имеют различное происхождение и связаны с воспалительными, дегенеративными и метаболическими нарушениями в различных структурах суставного аппарата.
Наиболее частой патологий суставов у данного возрастного контингента является остеоартроз, встречающийся у 60–70% больных старше 65 лет (чаще у женщин) и характеризующийся хроническим прогрессирующим течением, болевым синдромом с постепенным развитием функциональных нарушений суставов.
Критерии остеоартроза коленных суставов:
• боль механического типа;
• болезненность при пальпации;
• крепитация;
• остеофиты;
• рентгенологические признаки (сужение суставной щели, субхондральный склероз, остеофитоз);
• ограничение подвижности.
Критерии остеоартроза тазобедренных суставов:
• боль при движении;
• сужение суставной щели, остеофиты.
Чаще всего приходится проводить дифференциальный диагноз между остеоартрозом и ревматоидным артритом (табл. 1, рис. 3).
Боли в мышцах
Ощущение болей в мышцах наблюдается при различных заболеваниях, синдромах и патологических состояниях. Миалгии могут быть проявлением как собственно ревматических заболеваний (полимиозит, ревматоидный артрит и др.), так и заболеваний иного происхождения (инфекции, травматические поражения, опухоли).
Наиболее типичной патологией у больных пожилого и старческого возраста, проявляющейся ощущениями болей в мышцах, является ревматическая полимиалгия. Заболевание относится к системным васкулитам с преимущественным поражением околосуставных тканей (капсула, связочный аппарат, сухожилии). Собственного поражения мышц при ревматической полимиалгии, несмотря на подобное обозначение заболевания, нет. Основными критериями ревматической полимиалгии являются следующие:
• боли в проксимальных отделах плечевого и тазового пояса;
• лихорадка, не уступающая антибиотикам;
• значительное увеличение СОЭ;
• выраженный и быстрый эффект от малых доз глюкокортикоидов.
Наличие вышеуказанных клинико–лабораторных признаков у пожилого больного требует в первую очередь исключения паранеопластического характера симптоматики, для чего проводится онкологический поиск для исключения опухолевого процесса. Ревматическая полимиалгия может сочетаться с височным артериитом (болезнь Хортона), который следует заподозрить у больных с жалобами на сильные, порой невыносимые головные боли, плохо купирующиеся анальгетиками, припухлостью и резкой болезненностью височной области, нарушение зрения, а также при необъяснимом значительном увеличении показателя СОЭ. Ниже представлены основные дифференциально–диагностические признаки ревматической полимиалгии и первичной фибромиалгии, хотя последняя встречается в пожилом возрасте значительно реже и по своей сути представляет одно из соматоформных проявлений депрессий (табл. 2).
На рисунке 4 представлен диагностический алгоритм при болях в мышцах.
Побочные эффекты и безопасность терапии НПВП
Эффективность и переносимость НПВП определяется влиянием препаратов на синтез простагландинов. Существует две изоформы циклооксигеназы (ЦОГ) – ЦОГ–1 и ЦОГ–2. ЦОГ–1 регулирует синтез простагландинов, обеспечивающих физиологическую активность желудочной слизи, тромбоцитов, почечного эпителия. ЦОГ–2 принимает участие в продукции простагландинов в зоне воспаления. Считается, что противовоспалительное и анальгетическое действие НПВП определяется ингибицией ЦОГ–1, в то время как наиболее часто встречающиеся побочные эффекты обусловлены ингибицией ЦОГ–2. В многочисленных клинических исследованиях было показано, что эффективность неселективных и селективных ингибиторов ЦОГ–2 приблизительно одинакова, в то время как побочные эффекты реже возникают при применении селективных ингибиторов ЦОГ–2. К факторам риска побочных эффектов на фоне применения НПВП относятся следующие:
• Артериальная гипертония
• Сердечная недостаточность
• Язвенная болезнь в анамнезе
• Бронхиальная астма
• Печеночная недостаточность
• Нефропатия
• Тромбоцитопатии
• Сочетанный прием некоторых медикаментов (глюкокортикоиды, антикоагулянты, ацетилсалициловая кислота)
• Прием высоких доз НПВП
• Инфекция H. pylori.
Пациенты пожилого и старческого возраста – наиболее уязвимая группа в отношении развития побочных эффектов при лечении НПВП.
Спектр лекарственных осложнений достаточно широк и включает поражение желудочно–кишечного тракта, сердечно–сосудистой системы, почек, ЦНС, кроветворной ткани, реакции гиперчувствительности. Основной мишенью нежелательных реакций при применении НПВП является желудочно–кишечный тракт, что обусловлено как местной, так и системной ингибицией синтеза простагландинов. При этом отмечаются поражение пищевода (эзофагиты), поверхностные эрозии и пептические язвы желудка (чаще препилорического и антрального отдела), поражение слизистых тонкого и толстого кишечника, гепатотоксичность. Самым частым и прогностически неблагоприятным осложнением при назначении НПВП у стариков являются эрозивно–язвенные процессы в желудке (НПВП–гастропатии) с развитием кровотечений и перфораций. Особенностью вышеуказанной лекарственной патологии является стертая клиническая симптоматика или отсутствие таковой, что вообще свойственно пациентам пожилого и старческого возраста. Следует обращать внимание на отрицательную динамику уровня гемоглобина в виде появления гипохромной анемии наряду со снижением содержания сывороточного железа, что у больных, получающих НПВП, следует расценивать как следствие скрытых хронических кровопотерь из эрозий или язв желудка. Нередко первым проявлением НПВП–гастропатий является развитие жизнеугрожающих осложнений (кровотечения, перфорации).
Пожилые пациенты составляют особую группу высокого риска развития желудочных кровотечений на фоне лечения НПВП. Дополнительными факторами риска желудочных кровотечений при применении НПВП у пожилых могут быть наличие язвенной болезни в анамнезе, прием малых доз ацетилсалициловой кислоты в целях вторичной профилактики ИБС, применение непрямых антикоагулянтов, лечение глюкокортикоидами (бронхиальная астма, ревматоидный артрит и др.). Различные НПВП обладают неодинаковой токсичностью в отношении желудочно–кишечного тракта. При этом такие наиболее сильные ингибиторы ЦОГ–1, как индометацин и пироксикам, чаще вызывают побочные эффекты по сравнению с препаратами, обладающими более сбалансированной активностью (Вольтарен, ибупрофен, кетопрофен).
Среди побочных нежелательных эффектов на фоне лечения НПВП наиболее прогностически опасными являются желудочные кровотечения, причем риск возникновения кровотечений различен у каждого из применяемых нижепредставленных НПВП [Garcia–Rodriguez L.A., 1998].
Ибупрофен 2,1
Диклофенак 2,7
Кетопрофен 3,2
Напроксен 4,3
Нимесулид 4,4
Индометацин 5,5
Пироксикам 9,5
Кеторолак триметамин 24,7
Относительной безопасностью, несколько уступающей Вольтарену и ибупрофену, обладает кетопрофен. По данным многоцентрового исследования эффективности и безопсности применения кетопрофена у пожилых больных остеоартрозом на протяжении 12 месяцев, частота поражения желудочно–кишечного тракта оказалась ниже, чем при лечении другими неселективными НПВП (1,7 и 4% соответственно), причем ни у одного из больных не было зарегистрировано тяжелых побочных реакций и смертельного исхода [3,4].
Существенно снижают частоту таких опасных осложнений, как кровотечения и перфорации, преимущественно селективные ингибиторы ЦОГ–2 (мелоксикам, нимесулид), а также специфические ингибиторы ЦОГ–2 (целекоксиб), что позволяет повысить безопасность лечения и считать их препаратами выбора у пожилых пациентов с факторами высокого риска осложнений. Следует, однако, отметить, что несмотря на относительную безопасность селективных ингибиторов ЦОГ–2 при их применении также описаны тяжелые осложнения [5]. Для профилактики НПВП–гастропатий у пожилых больных с высоким риском их развития наряду с предпочтением выбора комбинированных НПВП (диклофенак+мизопростол) и селективных ингибиторов ЦОГ–2 рекомендуется назначение ингибитора протоновой помпы омепразола. Показано, что омепразол достоверно снижает частоту язвообразования в желудке и 12–перстной кишке по сравнении с плацебо и ранитидином. В то же время блокаторы Н2–гистаминовых рецепторов эффективны для профилактики только дуоденальных язв. С учетом вероятности риска развития эрозивно–язвенных процессов в желудке у больных с высоким риском НПВП–гастропатий на фоне приема селективных ингибиторов ЦОГ–2 также оправдана профилактика осложнений в виде назначения ингибиторов протоновой помпы, мизопростола.
Парентеральное (внутримышечное) применение НПВП не снижает риск поражения желудочно–кишечного тракта, так как при этом создается высокая концентрация препарата в сыворотке крови, что сопровождается системным воздействием на организм. В то же время локальное применение НПВП в виде мазей, крема, гелей обеспечивает максимальную концентрацию в местах их нанесения без попадания в системный кровоток. В связи с этим риск побочных эффектов при локальном применении НПВП сводится к минимуму.
Среди сердечно–сосудистых осложнений при лечении НПВП наиболее актуальными для больных пожилого возраста является повышение АД (особенно при наличии артериальной гипертонии), а также снижение эффективности некоторых гипотензивных препаратов. С учетом вышесказанного оптимальным следует считать препарат, который при сохраняющейся анальгетической активности в меньшей степени влиял на уровень АД. Больным остеоартрозом с наличием сопутствующей артериальной гипертонии может быть предпочтительнее назначение кетопрофена, который, в отличие от других НПВП (диклофенак, пироксикам, индометацин), реже и в меньшей степени вызывает повышение АД, а также не снижает эффект гипотензивных средств [6]. При лечении селективными и неселективными НПВП больных пожилого и старческого возраста, большинство из которых страдает сопутствующей сердечно–сосудистой патологией (ИБС, артериальная гипертония, сахарный диабет) и получает в профилактических целях ацетилсалициловую кислоту (АСК), обозначилась проблема возможного угнетения и антиагрегантного эффекта ацетилсалициловой кислоты. В наибольшей степени подобная «отмена» антиагрегантного эффекта свойственна индометацину и ибупрофену, в то время как диклофенак и кетопрофен могут применяться у больных с факторами риска тромбозов в связи с отсутствием у них ингибирующего действия на АСК–зависимый антиагрегантный эффект.
Наряду с повышением артериального давления на фоне применения НПВП могут появляться или усиливаться признаки сердечной недостаточности в связи с задержкой жидкости, менее выраженной при использовании селективных ингибиторов ЦОГ–2. Не менее важное значение имеет предупреждение развития нефропатий при длительном применении НПВП или других анальгетиков типа ацетилсалициловой кислоты, причем риск возникновения нефропатии у пожилых и стариков значительно выше. Снижение клубочковой фильтрации могут вызвать как неселективные, так и селективные НПВП. Повышение артериального давления и функциональные нарушения со стороны почек вплоть до развития хронической почечной недостаточности на фоне приема НПВП могут оказаться особенно неблагоприятными для больных подагрой, у которых и без того высока частота артериальной гипертонии и нефропатии.
Лекарственные
взаимодействия НПВП
При назначении препаратов с анальгетической активностью (и прежде всего НПВП) следует учитывать возможность их взаимодействия с другими препаратами, назначаемым больным по поводу сопутствующих заболеваний. В связи с полиморбидностью у пожилых и часто вынужденной полипрагмазией риск лекарственных взаимодействий у данной категории пациентов гораздо выше, что требует учета и тщательного наблюдения в процессе лечения. НПВП из группы неселективных ингибиторов ЦОГ–1 могут ослаблять эффект некоторых гипотензивных препаратов (в частности, ингибиторов АПФ и b–блокаторов). К медикаментам, с которыми могут взаимодействовать НПВП, относятся дигоксин, тиазидовые диуретики, непрямые антикоагулянты, противосудорожные препараты (табл. 3).
Обеспечение эффективной
и безопасной терапии НПВП
у пожилых
• Оценка состояния ЖКТ, сердечно–сосудистой системы, почек перед назначением.
• Назначение больным с факторами риска селективных ингибиторов ЦОГ–2, комбинированных НПВП, сочетания НПВП с ингибиторами протоновой помпы (омепразолом).
• Избегать назначения неселективных НПВП при почечной недостаточности.
• Тщательный контроль за лечением (креатинин сыворотки, гастроскопия, уровень гемоглобина, активность печеночных трансаминаз).
• Обеспечение комплаентности больного (обучение, формирование мотивации к лечению, информирование о возможных побочных эффектах, сотрудничество с врачом и т.д.).
Литература
1. Насонова В.А. Гериатрические проблемы нестероидной противовоспалительной терапии. Клиническая геронтология, 1998, 2, 39–42.
2. Шекшина Е.В., Балабанова Р.М. Комбинированные аналгетики в симптоматической терапии болевого синдрома в ревматологии. РМЖ, 2004, 6, 422–424.
3. Насонов Е.Л., Чичасова Н.В., Шмидт Е.И. Перспективы применения неселективных нестероидных противовоспалительных препаратов (на примере кетопрофена) в селективных ингибиторов ЦОГ–2 в клинической практике. РМЖ, 2002, 22, 1014–1017.
4. Schattenkircher M. Long–term safety of ketoprofen in an elderly population of arthritis patients. Scand.J.Rheumatol.1991,91 (Suppl.), 27–36.
5. Simon L.S., Smolen G.S., Abramson S.B. et al. Controversies in COX–2 selective inhibition. J.Rheumatology 2002, 29, 1501–1510.
6. Марусенко И.М., Везикова Н.Н., Игнатьев В.К. Преимущества кетонала при лечении пожилых пациентов с остеоартрозом и сопутствующей артериальной гипертонией. РМЖ 2004, 6, 415–417.
7. Насонов Е.Л., Насонова В.А. Фармакотерапия боли: взгляд ревматолога. Соnsilium 2001.
Источник
